Гломерулонефрит или клубочковый нефрит (glomerulus – клубочек, nephros – почка) – воспалительный процесс в почках с преимущественным поражением почечных клубочков. Заболевание может протекать остро, подостро и хронически.
Этиология и патогенез
Патологические изменения в почках при гломерулонефрите имеют характер аутоиммунного воспаления. В большинстве случаев в роли пускового фактора острого гломерулонефрита выступает инфекция.
Как правило, это бета-гемолитический стрептококк группы А, возбудитель инфекционных заболеваний ротоглотки – ангин, тонзиллитов, фарингитов.
Примечательно, что сам по себе бета-гемолитический стрептококк не оказывает прямого повреждающего действия на почки. Но выделяемые стрептококком токсины по сути своей являются чужеродными веществами или антигенами.
В ответ на антигены иммунитет выделяет антитела. Эти антитела, стремясь нейтрализовать антигены, соединяются с ними. Далее к ним присоединяются сывороточные белки, в результате чего образуются циркулирующие иммунные комплексы (ЦИК).
Почечный клубочек – это начальный отдел нефрона, структурной единицы почки. Состоит он из капсулы Шумлянского-Боумена и разветвленной сети капилляров. Капсула Шумлянского-Боумена выстлана эндотелиальными клетками, которые расположены на базальной мембране.
В эту капсулу под действием высокого давления из сети капилляров пропотевает жидкая часть крови с растворенными в ней веществами. Так образуется первичная моча, которая далее направляется в просвет почечных канальцев, где в ходе дальнейших процессов фильтрации и реабсорбции из нее образуется вторичная моча.
ЦИК фиксируются на базальной мембране, и повреждают ее и эндотелиальные клетки. При этом активируются различные клеточные и гуморальные компоненты воспаления. Зона повреждения инфильтрируется лимфоцитами, макрофагами, нейтрофилами, тромбоцитами.
Здесь же повышается количество биологически активных веществ-медиаторов воспаления – простагландинов, кининов. Все это приводит к деструкции клубочковых структур.
Наряду с клубочками деструктивные изменения отмечаются и в окружающей соединительной или интерстициальной ткани, а также в прилегающей части извитых канальцев. На фоне процессов повреждения иногда отмечается патологический клеточный рост – пролиферация.
Пролиферативные образования в просвете капсулы Шумлянского-Боумена чем-то напоминают осадок на дне бокала. Этот «осадок» принимает вид полулуний, отчетливо различимых при микроскопии почечной ткани. Полулуния – это отличительный признак подострого гломерулонефрита.
Разумеется, аутоиммунные процессы с образованием ЦИК развиваются далеко не у всех, а только у тех, у кого есть генетическая предрасположенность. В силу определенных генных мутаций иммунная система не в состоянии распознавать собственные и чужеродные вещества, что и приводит к извращенным реакциям.
Подобный патогенетический механизм присущ не только гломерулонефриту, но и другим аутоиммунным заболеваниям – ревматоидному артриту, системной красной волчанке, геморрагическому васкулиту, которые объединены в группу системных коллагенозов или диффузных заболеваний соединительной ткани.
Почечные осложнения этих заболеваний по течению и симптоматике сходны с хроническим гломерулонефритом. И это еще раз подтверждает аутоиммунную природу гломерулонефрита.
Наряду с бета-гемолитическим стрептококком острый и хронический гломерулонефрит может быть вызван и другими бактериальными и вирусными инфекциями: вирусами гриппа, гепатита В, возбудителем сифилиса бледной трепонемой.
Паразитарные инфекции, в частности, малярия, шистосомоз, иногда осложняются гломерулонефритом. В ряде случаев к аутоиммунному воспалению с исходом в хронический гломерулонефрит приводят неинфекционные факторы. Это переохлаждение или наоборот, длительное пребывание на солнце, промышленные и бытовые яды.
Возникновению заболевания способствуют обменные нарушения (сахарный диабет, подагра), прием некоторых лекарств (обезболивающие, антибиотики), а также хронические промышленные и бытовые интоксикации, алкоголизм. Имеется связь между развитием гломерулонефрита и предшествующей вакцинацией.
Симптомы
Клинические проявления гломерулонефрита обусловлены поражением клубочков, и, как следствие, нарушением процесса образования мочи. Характерная симптоматика развивается спустя 1-3 нед. после перенесенной стрептококковой или какой-либо другой инфекции.
Пациенты при этом отмечают общую слабость, головную боль, тошноту, умеренное повышение температуры, боли в пояснице в проекции почек. Хотя боль в почках может и отсутствовать.
При этом будут отмечаться следующие типичные симптомы:
- Олигоанурия
В норме количество выделяемой мочи (диурез) у взрослых в течение суток составляет 1200-1500 мл. Если этот показатель снижается до 400-500 мл и менее, говорят об уменьшении диуреза – олигурии.
Если же за сутки выделяется всего 50 мл мочи, или моча отсутствует вовсе, это анурия, которая свидетельствует о полном прекращении процессов фильтрации в пораженных почечных клубочках.
Олигурии при гломерулонефрите зачастую сопутствует никтурия, преобладание ночного диуреза над дневным. В норме ночной диурез на 40% меньше, чем дневной. При никтурии это соотношение нарушено.
- Отеки
Являются прямым следствием олигоанурии. Из-за нарушения фильтрации и снижения диуреза происходит задержка жидкости в организме. Этому же способствует и замедление выведения натрия при почечной патологии.
Не выведенная почками жидкость в виде отеков накапливается в подкожном слое. Характерная черта «почечных» отеков при гломерулонефрите – они формируются на лице. Этим они отличаются от «сердечных» отеков при сердечной недостаточности, которые возникают в области голеней и стоп.
Из-за отеков лицо пациента, страдающего гломерулонефритом, становится одутловатым, кожа при этом бледная. Впоследствии отеки распространяются и на другие участки тела. При выраженных отеках с задержкой больших объемов воды повышается масса тела.
- Гипертензия
Повышение артериального давления (АД) при гломерулонефрите в основном обусловлено увеличением объема циркулирующей крови (ОЦК). Чем меньше диурез, тем выше ОЦК, и тем сильнее гидростатическое давление крови на сосудистую стенку, и, соответственно, выше АД.
Но есть еще один механизм, связанный с активацией ренина. Этот белок выделяется почечной тканью, и является одним из компонентов РААС, ренин-ангиотензин-альдостероновой системы, действие которой направлено на повышение АД.
При гломерулонефрите отмечается усиление продукции ренина и замедление его расщепления, что в конечном итоге приводит к гипертензии. Повышение АД при этом может быть существенным, до 220/120 мм. рт. ст. и выше.
- Гематурия
Примесь крови в моче – отличительный признак гломерулонефрита. Гематурия может быть едва различимой, когда выщелоченные эритроциты из почечных лоханок определяются лишь лабораторным путем. Но чаще всего она настолько выражена, что буквально бросается в глаза.
Из-за большого количества эритроцитов моча окрашивается, и приобретает вид « мясных помоев». Этот симптом является своего рода визитной карточкой гломерулонефрита.
Наряду с гематурией отмечается протеинурия – с мочой усиленно выводится белок. Дефицит белка в плазме крови (гипопротеинемия) способствует дальнейшему усилению отеков. Вместе с жидкостью и натрием в организме задерживается калий, а также азотистые соединения, образующиеся при распаде белков.
Эти соединения представлены креатинином, мочевиной и уратами, солями мочевой кислоты. Повышенное содержание азотистых шлаков в плазме крови (азотемия) сопровождается общей интоксикацией.
Потеря большого количества эритроцитов на фоне интоксикации способствует развитию анемии – малокровия. Повышение ОЦК увеличивает нагрузку на сердце, что приводит к расширению сердечных камер и к застойной сердечной недостаточности с одышкой, увеличением печени и усилением отеков.
При тяжелом течении заболевания жидкость может скапливаться в естественных полостях – плевральной, перикардиальной, брюшной. В конечном итоге формируется замкнутый порочный круг. У некоторых пациентов на фоне резкого повышения АД может отмечаться усиление головной боли, нарушение зрения, потеря сознания и генерализованные мышечные судороги. Это состояние именуют острой нефритической эклампсией.
В большинстве случаев болезнь протекает циклически, с бурным началом и выраженной симптоматикой. Однако спустя 2 нед. симптомы начинают регрессировать – снижается АД, уменьшаются отеки, олигоанурия сменяется полиурией с выделением больших объемов мочи – 2 000 мл и более.
В моче при этом наблюдается изогипостенурия – постоянная низкая относительная плотность. Полное выздоровление наступает спустя 1-2,5 мес. Чаще всего такой благоприятный исход характерен для детей и подростков.
У взрослых это наблюдается реже – примерно в 40% случаев острого гломерулонефрита, который может протекать не только циклически, но и латентно.
При латентной или стертой форме заболевания общие проявления в виде отеков, гипертензии и вторичной патологии внутренних органов отсутствуют. Негативные изменения в виде гематурии и протеинурии отмечаются лишь в моче. Но эти изменения сохраняются длительно.
Поэтому латентная форма сотого гломерулонефрита чаще всего трансформируется в хронический гломерулонефрит. О хроническом течении заболевания говорят в тех случаях, когда симптомы сохраняются в течение 12 мес. и более.
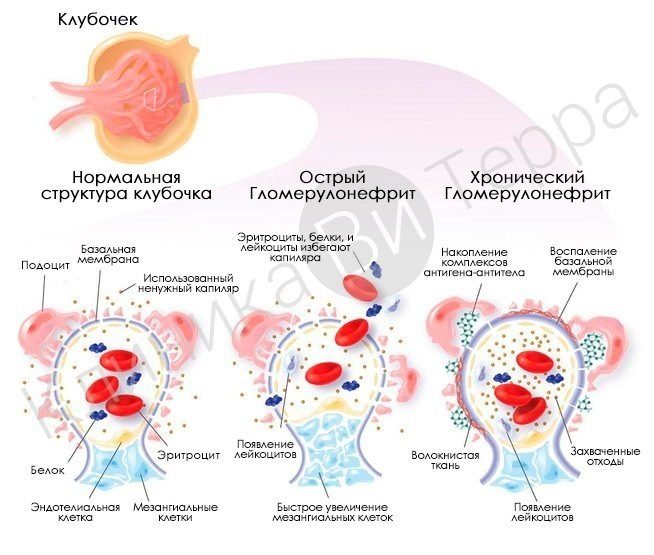
Хронический гломерулонефрит тоже протекает по-разному, в связи с чем выделяют несколько клинических вариантов этого заболевания:
- Латентный. Встречается чаще всего. В моче отмечается умеренная протеинурия и гематурия. Гипертензия выражена слабо или отсутствует вовсе.
- Гематурический. Этот вариант, напротив, довольно редкий при хроническом гломерулонефрите. В моче большое количество эритроцитов с появлением «мясных помоев».
- Нефротический. Встречается в 20% случаев. Выраженная протеинурия с вторичной гипопротеинемией, олигоанурия с отеками.
- Гипертонический. Здесь на первый план выступает гипертензия, в то время как гематурия и другие изменения в моче незначительны. Повышение АД усугубляет имеющуюся сердечную недостаточность, может спровоцировать инфаркт миокарда или мозговой инсульт.
- Смешанный. Сочетает в себе признаки гематурического, гипертонического и нефротического вариантов.
Патологические изменения в почечных клубочках при хроническом гломерулонефрите необратимы, и приводят к гибели нефронов. Поврежденная функциональная ткань почек (паренхима) замещается соединительной тканью.
В структурном плане это проявляется склерозированием почки или нефросклерозом. Нефросклероз при хроническом гломерулонефрите именуют вторично сморщенной почкой.
Клинически этот процесс протекает в виде ХПН – хронической почечной недостаточности. При ХПН развивается уремия. Если гематурия дословно переводится как кровь в моче, то уремия — это моча в крови.
Разумеется, никакой мочи в крови нет, это образное понятие. Просто в плазме крови накапливаются не выведенные почками азотистые шлаки и другие токсические соединения. Это проявляется нарушением всех видов обмена веществ и поражением практически всех органов и систем.
Наряду с азотемией и общей интоксикацией отмечается увеличение содержания натрия и калия в крови (гиперкалиемия, гипернатиемия), а также анемия, гипопротеинемия.
Токсическое поражение костного мозга приводит к нарушению свертывания крови с появлением подкожных кровоизлияний и опасностью кровотечений из желудочно-кишечного тракта (ЖКТ).
Скопившиеся азотистые соединения организм пытается вывести через кожу и слизистые оболочки, что ведет к их раздражению. Пациентов беспокоит кожный зуд, на коже появляются расчесы. При тяжелой уремии кожа покрывается мельчайшими кристалликами мочевины, становится как бы заиндевевшей («уремический иней»).
Изо рта появляется характерный аммиачный запах. Раздражение слизистых ЖКТ проявляется тошнотой, рвотой, диареей, и прочими симптомами гастрита, энтероколита. Мочевина и ураты откладываются в плевральной полости, в суставах – развивается уремический плеврит, полиартрит. Уремический перикардит из-за отложения кристаллов в сердечной сумке проявляется характерным шумом трения, отчетлив различимым при выслушивании («похоронный звон уремика»).
Из-за обменных нарушений в крови и в тканях скапливаются недоокисленные продукты. Развивается метаболический ацидоз (закисление), который вместе с интоксикацией негативно сказывается на состоянии ЦНС (центральной нервной системы).
При этом формируются чувствительные и двигательные расстройства, нередко возникают судороги. Пациенты становятся заторможенными, неадекватными, патологическая сонливость у них сочетается с бессонницей. Снижается острота зрения, поля зрения сужаются.
При далеко зашедшей уремии церебральная (мозговая) недостаточность с поражением жизненно важных центров дыхания и кровообращения приводит к тому, что пациенты впадают в уремическую кому. Угнетение дыхания и кровообращения при уремической коме заканчивается для пациентов фатально.
Патологические изменения при хроническом гломерулонефрите, осложненном ХПН, формируются длительно, в течение долгих лет. Этим хронический гломерулонефрит отличается от подострого, который выделен в отдельную клиническую форму.
Из-за тяжести течения подострый гломерулонефрит еще называют злокачественным или быстропрогрессирующим нефритом. Начинается он с тех же проявлений, что и острый, но только эти проявления быстро прогрессируют.
С самого начала отеки, гипертензия, изменения в моче выражены максимально, нарастает одышка, сердечная недостаточность и уремия. Смерть от ХПН наступает в течение ближайших нескольких месяцев или 1-2 лет от начала заболевания.
Подострый гломерулонефрит довольно часто развивается при системных коллагенозах или синдроме Гудпасчера, для которого характерно аутоиммунное поражение не только почечных клубочков, но и легочных альвеол. В этом случае на фоне ХПН отмечаются явления пневмонии с одышкой и кровохарканьем.
Диагностика
Диагноз гломерулонефрита ставится на основании данных анамнеза (связь с предшествующими бактериальными, вирусными инфекциями, переохлаждением), а также лабораторных анализов мочи и крови. В моче определяется гематурия, протеинурия, изогипостенурия.
В крови снижено количество белков, преимущественно низкомолекулярных альбуминов, повышен уровень мочевины, креатинина.
Самым достоверным методом диагностики является пункционная биопсия почечной ткани с дальнейшим гистологическим исследованием. Вторично сморщенная почка определяется по данным УЗИ, контрастной рентгенографии и компьютерной томографии.
Эти инструментальные исследования проводят для того чтобы дифференцировать гломерулонефрит от других заболеваний (мочекаменная болезнь, опухоли, туберкулез) с поражением почек.
Лечение
Все усилия должны быть направлены на угнетение аутоиммунных процессов, которые приводят к деструкции почечной паренхимы. С этой целью назначают иммуносупрессоры и цитостатики – различные группы препаратов, которые снижают активность иммунной системы и тормозят клеточный рост.
Иммуносупрессивными и цитостатическими свойствами обладают глюкокортикоиды – синтетические аналоги коры надпочечников (Преднизолон, Дексаметазон).
Несмотря на выраженные побочные эффекты (язвообразование в ЖКТ, синдром Иценко-Кушинга) их активно используют в лечении гломерулонефрита. Ведь помимо иммуносупрессивного они оказывают и противовоспалительное действие, что тоже немаловажно.
Нестероидные противовоспалительные средства (салицилаты, Индометацин, Ибупрофен, и др.) в умеренных дозах тоже назначаются, хотя на аутоиммунные процессы они не влияют.
В качестве симптоматического лечения назначают гипотензивные лекарства (бета-блокаторы, блокаторы кальциевых каналов), которые снижают АД.
Мочегонные средства (диуретики) используют для устранения отеков и снижения АД. Но эти средства надо принимать с большой осторожностью. Бесконтрольное применение диуретиков может привести к обратному эффекту – активации РААС с возобновлением отеков и гипертензии.
К сожалению, медикаментозное лечение хронического гломерулонефрита далеко не всегда способно предотвратить ХПН с уремией.
В этих случаях единственным выходом для таких пациентов является хронический гемодиализ – регулярное, не реже 1 раза в 2-3 дня очищение крови от токсинов с помощью аппарата «искусственная почка». Хотя есть еще один выход – трансплантация донорской почки.
Но этот метод сопряжен с большими проблемами, причем не только медицинского, но и юридического, финансового характера.
Важным элементом лечения является питание. От того, что и сколько кушать, в значительной степени зависит течение и исход заболевания. При выраженных отеках, гипертензии и олигоанурии нужно ограничить прием жидкости и поваренной соли, а также калия и фосфора.
Белковая нагрузка тоже нежелательна – ведь в крови и без того повышен уровень азотистых соединений. С другой стороны, полный отказ от белковых продуктов тоже не оправдан.
Ведь недостаточное поступление белка приведет к усиленному катаболизму (распаду) собственного белка и повышению уровня азотистых соединений, что усугубит тяжесть состояния.
Поэтому животные и растительные белки в составе мясных, бобовых, должны приниматься, но в ограниченном количестве, 20-60 г в сутки. Установлено, что высококалорийная небелковая пища тоже способна предотвратить катаболизм белка.
Поэтому пациентам с гломерулонефритом показан прием продуктов, богатых жирами, углеводами, витаминами. Это мучные изделия, сладости, сало, картофель, рис, яйца, свежие овощи и фрукты, но только не курага, изюм, яблоки, в которых много калия. Можно даже кушать сливочное масло и сало при условии, что нет отеков, гипертензии и сопутствующего ожирения.
Дорогие друзья. Данный материал не является медицинским советом, за диагнозом и способом лечения, обратитесь к специалисту для консультации.

