Корь (лат. – morbilli) – тяжело протекающее инфекционное заболевание вызываемое вирусом кори. Вероятность заражения не переболевшего ею человека при контакте с больным приближается к 100%. Чаще всего болеют дети дошкольного и школьного возраста.
Корь остаётся одной из основных причин смерти среди детей раннего возраста во всём мире. По оценкам, в 2011 году от неё умерло 158 тысяч человек, большинство из которых дети в возрасте до пяти лет
Содержание
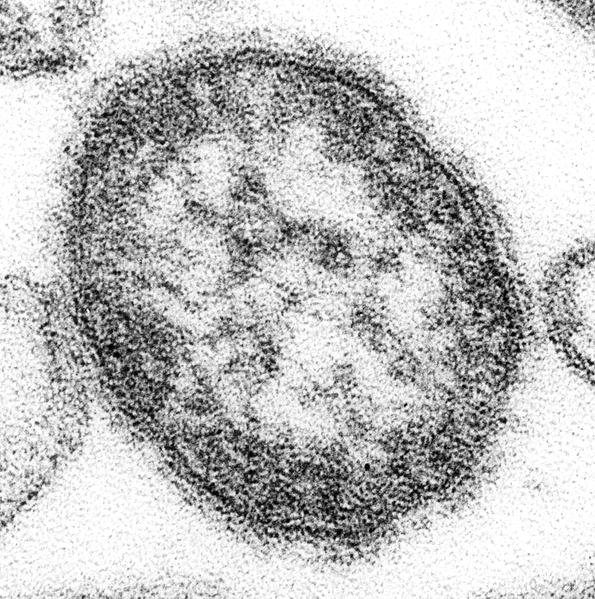
Инфекционный возбудитель
Возбудитель кори – РНК-содержащий вирус из рода морбилливирусов семейства парамиксовиусов. По антигенным параметрам он имеет сходство с вирусами гриппа и эпидемического паротита (свинки).
Он нестоек во внешней среде, и быстро погибает при температурах выше 370С. Чем сильнее нагревание, тем быстрее наступает гибель.
Он также чувствителен к высушиванию, действию ультрафиолета и дезинфицирующих средств. Однако при комнатной температуре он может сохраняться в течение нескольких суток, а при замораживании от -150 до -120С – в течение нескольких недель.
Механизм передачи
Подобно многим другим детским инфекционным заболеваниям корь распространяется воздушно-капельным путем. При этом инфекция фиксируется на мельчайших частичках слюны или слизи, и передается при речевом контакте, кашле, и чихании.
Несмотря на то, что он нестоек во внешней среде, он может разноситься с потоками воздуха на большие расстояния, и передаваться со сквозняками. Описаны даже случаи инфицирования через дверную щель или замочную скважину. Эти факты свидетельствуют о высокой контагиозности.
Учитывая тот факт, что при умеренных и низких температурах коревой вирус сохраняется дольше, пик заболеваемостью приходится на осенне-зимне-весенний период. Входными воротами служит эпителий верхних дыхательных путей, иногда – эпителий конъюнктивы глаз.
Внедрившись в эпителиальные клетки, инфекция размножается в них. Затем вирусные частицы (вирионы), количество которых резко повышается, попадают в кровь – развивается первичная вирусемия.
Далее вирионы с током крови разносятся по организму, и фиксируются в лимфоузлах, в селезенке, в лимфоидной ткани кишечника, в печени и в красном костном мозге.
Здесь вирусы размножаются и вновь поступают в системный кровоток – развивается вторичная вирусемия. В ходе вторичной вирусемии вирионы поступают в клетки эпителия верхних дыхательных путей, полости рта, конъюнктивы, иногда – легких, бронхов, ЖКТ (желудочно-кишечного тракта) и ЦНС (центральной нервной системы).
Чаще всего болеют дети в возрасте от 2 до 5 лет. Хотя дети старшего возраста и взрослые, ранее не болевшие ею, тоже могут инфицироваться. Восприимчивость максимальна – 100%.
Вероятность заболеть повышается при иммунодефицитных состояниях, сопутствующей простуде, авитаминозах А и С. Грудные дети до 3 мес. ею не болеют – в это время продолжает действовать иммунитет, унаследованный от матери. Тем не менее, в редких случаях возможен трансплацентарный путь передачи от матери к плоду.
Клиническая картина, симптомы
Инкубационный период колеблется от 7 до 17 дней. Заразным пациент становится за 2 дня до начала клинических проявлений, и в течение последующих 7-10 дней. Болезнь начинается остро с катарального периода. Этот период характеризуется повышения температуры до 390С и выше.
На фоне лихорадки появляется кашель, чихание, насморк со слизистым или слизисто-гнойным отделяемым. Ребенок становится вялым, адинамичным, или наоборот, капризным, с нарушением сна. Аппетит снижен, могут отмечаться боли в животе и жидкий стул. Все это указывает на поражение ЦНС и ЖКТ на фоне общей интоксикации.
Кашель зачастую сухой, лающий, что свидетельствует о воспалении гортани, ларингите, который чреват опасным осложнением – спазмом голосовой щели (ларингоспазмом).
Для катарального периода характерны признаки отека и покраснения век, глазных склер, повышенное слезотечение и светобоязнь, что указывает на развившийся конъюнктивит. Лицо становится одутловатым.
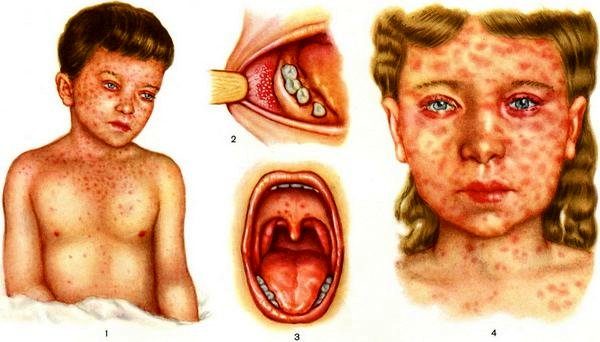
Примерно на 2 сут. катарального периода в полости рта на слизистой оболочке щек, иногда – на слизистой губ и десен появляются белесоватые высыпания, окруженные красной каймой, по внешнему виду сходные с крупинками манной каши.
Это пятна Бельского-Филатова-Коплика – специфический симптом кори, не встречающийся при других заболеваниях. Данные пятна – не что иное как очаги некроза слизистого эпителия, поврежденного вирусами.
Примерно в это же время на слизистой оболочке мягкого и твердого неба появляются красные пятнистые высыпания. Эти высыпания увеличиваются, сливаются между собой, и в дальнейшем на фоне покрасневшего горла становятся неразличимыми. В это время отмечается увеличение шейных лимфоузлов.
Продолжительность катарального периода – 5-6 дней. После этого пятна Бельского-Филатова-Коплика исчезают, и болезнь переходит в следующую фазу – развивается период высыпаний. Эти высыпания имеют вид розеол (пятен) и узелков (папул) красного цвета.
Отличительная черта папулезно-розеолезной сыпи – это ее нисходящий характер. Вначале ярко-красные пятна неправильной формы, возвышающиеся над поверхностью здоровой кожи, появляются на коже лба, лица, за ушами, вдоль рота волос, на верхнебоковой поверхности шеи.
Пятна увеличиваются в размерах и сливаются между собой. Их появление обусловлено увеличением активности инфекции при вторичной токсемии и местными воспалительно-аллергическими процессами. Эти процессы приводят к расширению кожных капилляров, повышению их проницаемости, отекам и подкожным кровоизлияниям.
На следующий день сыпь распространяется на верхнюю часть туловища и на верхние конечности, а позже – на все нижележащие участки тела. При этом она наиболее выражена на разгибательных поверхностях конечностей. Этот период соответствует максимальной активности вируса.
Поэтому температура еще больше повышается, а общее состояние ухудшается. Со стороны сердечно-сосудистой системы отмечается учащенное сердцебиение (тахикардия) и снижение артериального давления. Продолжительность периода высыпания – 3-4 дня.
Далее наступает период пигментации или реконвалесценции (выздоровления), который длится 5-7 дней. Из-за пигментации сыпь становится коричневой и шелушится. Шелушащиеся чешуйки по внешнему виду напоминают муку.
Пигментация и шелушение распространяются в том же порядке, что и возникновение сыпи – с головы до ног, после чего кожа полностью очищается.
В этот период, соответствующий формированию специфического иммунитета против инфекции, состояние улучшается, и температура снижается. Это типичное течение заболевания. Есть и атипиные формы. Одна из них – т.н. митигированная.
Митигированная корь
Это легкая форма заболевания, которая развивается у лиц, прошедших иммунизацию и вакцинацию, у грудничков, унаследовавших иммунитет от переболевших или иммунизированных мам.
При митигированной кори катаральные явления выражены слабо или вовсе отсутствуют, температура повышается лишь до субфебрильных цифр. Сыпь единичная, без слияния и характерной этапности распространения сверху вниз.
Типичный признак, пятна Бельского-Филатова-Коплика, зачастую отсутствуют. Все это может затруднять диагностику заболевания. К атипичным формам относят и абортивную, при которой температура нормализуется спустя 1-2 дня после повышения, катаральные симптомы регрессируют, а сыпь не развивается.
Осложнения связаны с дальнейшим распространением инфекции и присоединением бактериальной инфекции. При этом развивается бронхит, пневмония, отит, у маленьких детей – спастический ларингит. К имеющемуся конъюнктивиту присоединяется кератит с изъязвлением роговицы, что может привести к утрате зрения.
Самое грозное осложнение – менингоэнцефалит вследствие проникновения вируса в ЦНС с поражением головного мозга и мозговых оболочек.
Осложнения чаще всего развиваются у детей до 5 лет или у взрослых старше 20 лет, при поздней диагностике или несвоевременном неадекватном лечении.
Болезнь у беременных на ранних сроках может привести к спонтанному аборту, а на поздних – к мертворождению или к врожденной кори с поражением ЦНС, органов дыхания и кожных покровов.
После перенесенной формируется стойкий, зачастую – пожизненный иммунитет. Однако есть данные, что даже после того как она прошла, инфекция может длительно находиться, персистировать, в организме, и спустя долгие годы приводить к таким опасным заболеваниям как рассеянный склероз, склерозирующий панэнцефалит, ревматоидный артрит, системная красная волчанка.
Диагностика и лечение
Заподозрить корь можно на основании характерных признаков, в т.ч. и пятен Бельского-Филатова-Коплика. Но полагаться только лишь на симптоматику нельзя – необходима объективная диагностика.
Для выявления возбудителя прибегают к вирусологическому методу (выделение вируса из крови или смывов с ротоглотки), иммунологическим или серологическим реакциям.
Специфического лечения не существует. Назначают общеукрепляющие, иммуностимулирующие, антигистаминные средства, для профилактики бактериальных осложнений – антибиотики.
Антисептики используют местно для закапывания глаз, носа, орошения ротоглотки. Легкие и средней тяжести формы болезни можно лечить на дому.
При этом важно обеспечить правильный лечебно-охранительный режим с регулярной влажной уборкой и проветриванием комнаты. При имеющемся конъюнктивите и светобоязни следует избегать яркого освещения. Пища должна быть легкоусваиваемой, высококалорийной, и не раздражать желудок.
Вакцина
В качестве профилактики проводят активную или пассивную иммунизацию. Активная иммунизация – это вакцинация. Есть моновакцины, которые включают в себя только ослабленные вирусы кори, есть комбинированные КПК (корь-паротит-краснуха) вакцины.
Моновакцины, как правило, используют для профилактики её у взрослых, а КПК – у детей. Первичная вакцинация детям проводится в возрасте 12-15 мес., а ревакцинация – в 6 лет.
Лицам с противопоказаниями к вакцинации, детям с ослабленным иммунитетом, беременным, проводят пассивную иммунизацию противокоревым иммуноглобулином. При этом формируется иммунитет на срок до 3 мес. Эффект вакцинации более длительный, вероятность заболеваемости минимальна, болезнь протекает быстро, в легкой форме, и без осложнений.
Дорогие друзья. Данный материал не является медицинским советом, за диагнозом и способом лечения, обратитесь к специалисту для консультации.