Сердечная недостаточность — это состояние, при котором сердце не может перекачивать достаточное количество крови. Вследствие этого отдельные органы получают слишком мало кислорода, необходимого для их функционирования, либо в органах тела остается много крови. Это вызывает у пациента набор типичных недомоганий и симптомов. Она может принимать различные формы в зависимости от продолжительности, локализации или гемодинамической функции миокарда.
После установления диагноза пациенту с хронической сердечной недостаточностью нужно изменить свой образ жизни и проводить медикаментозное лечение, чтобы ограничить ее влияние на здоровье.
Содержание
- Немного о сердце
- Что это за болезнь?
- Типы СН
- Причины
- Как развивается?
- Симптомы и признаки
- Стадии
- Когда обращаться к врачу?
- Диагностика
- Лечение
- Изменения образа жизни и диета
- Медикаментозная терапия
- Специальные устройства, имплантируемые в организм для контроля над сердечным ритмом
- Хирургические операции
- Профилактика
Немного о сердце
Сердце – это насос, работа которого заключается в перекачке не обогащенной крови из организма в легкие, а затем обогащенной кислородом крови из легких по всему организму. Для этих целей у него есть 4 камеры – два предсердия и два желудочка.
Правые предсердие и желудочек получают кровь из организма и перекачивают ее в легкие, а левые – получают кровь из легких и перекачивают по всему организму. Стенки его состоят из специальной сердечной мышцы – миокарда.
Каждое сокращение сердца (систола) начинается из слабого электрического импульса, возникающего в синусовом узле, который распространяется по всему миокарду. После сокращения, следует его расслабление (диастола), во время которой оно наполняется кровью для следующей систолы.
Что это за болезнь?
Хроническая сердечная недостаточность (ХСН) – это прогрессирующее заболевание, при котором сердце не справляется с перекачкой крови по всему организму. Это не значит, что оно вот-вот остановится, ему всего лишь нужна поддержка. В результате этого сердце не может обеспечивать достаточным количеством кислорода и питательных веществ весь организм.
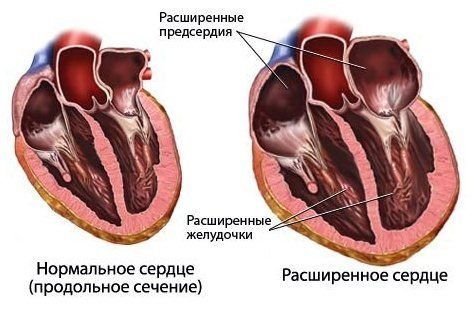
При сердечной недостаточности кровь проходит через сердце и организм медленнее, из-за чего возрастает давление. В результате увеличивается размеры желудочков, их стенка становится толще.
Сердце не может сокращаться с прежней силой, либо не может расслабиться так, как раньше, чтобы заполниться кровью. Это приводит к задержке жидкости в организме, особенно в легких, ногах и брюшной полости.
Типы СН
Основные типы:
- Систолическая – развивается при снижении или ослаблении перекачивающей способности сердца, из-за чего при каждом его сокращении выбрасывается недостаточно крови.
- Диастолическая – развивается в тех случаях, когда оно может нормально сокращаться, но не может в достаточной степени заполниться кровью во время расслабления (диастолы). Это может быть связано с плохой растяжимостью миокарда или его повышенной жесткостью. Диастолическая СН чаще встречается у пожилых людей (старше 75 лет), особенно у пациентов с гипертонической болезнью.
- Комбинация систолической и диастолической СН.
ХСН может поражать только левый желудочек (левожелудочковая СН) или правый желудочек (правожелудочковая СН).
Причины
Хроническая сердечная недостаточность – это синдром, который может быть вызван различными причинами, включая заболевания сердца и кровеносных сосудов:
- Ослабление сердечной мышцы (кардиомиопатия).
- Патология клапанов.
- Блокада кровеносных сосудов, кровоснабжающих миокард (коронарных артерий), которая может стать причиной сердечного приступа. Ослабление сердечной мышцы, вызванное ухудшением коронарного кровотока, называют ишемической кардиомиопатией.
- Воздействие токсических веществ, таких как алкоголь или кокаин.
- Инфекционные заболевания (чаще всего вирусные), которые по неизвестным причинам поражают сердце у немногих пациентов.
- Повышенное артериальное давление, которое приводит к утолщению миокарда.
- Врожденные пороки.
- Некоторые генетические заболевания, при которых поражается сердце.
- Длительные и тяжелые нарушения ритма.
- Различные заболевания, при которых миокард вовлекается в патологический процесс.
Также известно более сотни других, менее распространенных причин ХСН, включая воздействие радиации, химиотерапии, эндокринные заболевания, осложнения других болезней. Тем не менее, достаточно часто установить причину сердечной недостаточности не удается.
Ухудшить ХСН могут следующие факторы образа жизни:
- Вредные привычки, такие как курение и злоупотребление спиртными напитками.
- Ожирение и недостаточная физическая активность (могут способствовать развитию ХСН напрямую или через повышение риска артериальной гипертензии, сахарного диабета, ишемической болезни).
- Повышенное употребление соли, которое может стать причиной задержки жидкости в организме.
- Отказ от приема лекарственных средств.
Как развивается?
Независимо от причины ХСН, перекачивающая способность миокарда может ухудшаться несколькими путями:
- Прямое повреждение миокарда (кардиомиопатия). Сердечная мышца, ослабленная повреждением или каким-либо заболеванием, не может сокращаться так, как нужно. Это повреждение миокарда может быть вызвано любой причиной, но иногда его происхождение выяснить не удается.
- Повреждение миокарда вследствие ухудшения кровоснабжения. При блокаде коронарного кровотока у пациента развивается инфаркт миокарда. При этом заболевании наблюдается сильная боль в области сердца, одышка, тошнота, потливость и страх смерти. Инфаркт миокарда может привести к остановке сердца или постоянному повреждению сердечной мышцы. Миокард в месте этого повреждения погибает и не может правильно функционировать, что приводит к сердечной недостаточности.
- Повышенное артериальное давление. Повышенное артериальное давление увеличивает работу левого желудочка, которая нужна для перекачки крови по всему организму. Со временем эта увеличенная нагрузка на сердце приводит к его ослаблению и сердечной недостаточности.
- Проблемы с клапанами. В норме клапаны сердца обеспечивают однонаправленный ток крови. Выделяют недостаточность и стеноз клапанов. При недостаточности клапана во время сокращения возникает обратный ток крови, что приводит к увеличению нагрузки. При стенозе (сужении) клапана поток крови при сокращении встречается с большим сопротивлением, что также увеличивает нагрузку на сердце и приводит к сердечной недостаточности.
- Нарушения сердечного ритма. Аритмии могут снизить эффективность работы сердца. Для того, чтобы перекрыть это, оно начинает работать с большей нагрузкой. Если нарушения ритма сохраняются в течение длительного ритма, это может стать причиной сердечной недостаточности.
Симптомы и признаки
Люди с ХСН иногда даже не подозревают, что имеют проблемы с сердцем, у них могут быть симптомы, которые очевидно не связаны с этими заболеваниями.
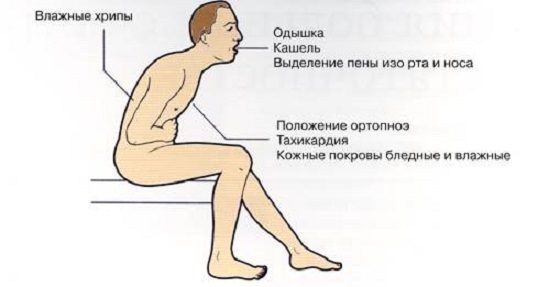
Ранние симптомы могут включать затрудненное дыхание, кашель, ощущение невозможности глубокого дыхания, особенно в лежачем положении. Если у человека есть заболевания органов дыхания – например, астма, эмфизема или хроническая обструктивная болезнь легких – он может думать, что эти симптомы вызваны их ухудшением или обострением. Если у человека нет заболеваний органов дыхания, при появлении этих симптомов он может подумать о том, что имеет простуду, грипп или бронхит. Кроме этого, во многих случаях заболевания дыхательной системы сосуществуют с сердечной недостаточностью.
Важные симптомы:
- Уменьшение толерантности к физическим нагрузкам. Пациент с ХСН не может выполнять физические упражнения, которые легко переносил в прошлом. Во время физической нагрузки организму нужен кислород и другие питательные вещества, а при ХСН сердце не может обеспечить их достаточное поступление с кровью. Способность выполнять физические нагрузки, или даже ходить в нормальном темпе, может быть ограничена чувством усталости или одышкой.
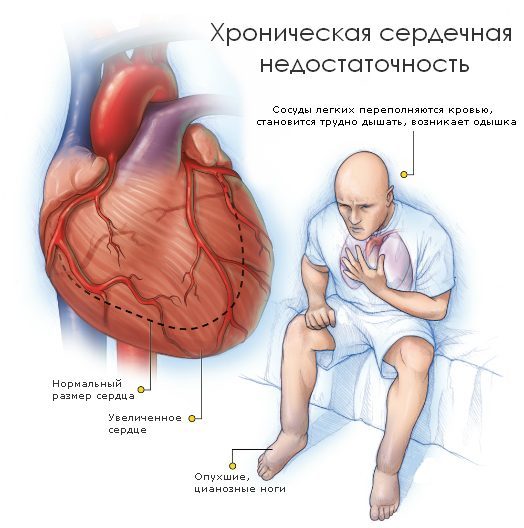
- Одышка. У пациента с ХСН развивается трудности с дыханием (одышка), особенно при физической нагрузке. Одышка может осложнять даже обычную деятельность, такую как подметание или ходьба по дому. Как правило, состояние пациента улучшается в состоянии покоя. При ухудшении сердечной недостаточности жидкость застаивается в легких, нарушая обогащение крови кислородом, что вызывает одышку в состоянии покоя и в ночное время (ортопноэ). Пациент с ХСН может просыпаться ночью от одышки, ему нужно встать или сесть, чтобы состояние улучшилось – это называется пароксизмальной ночной одышкой. Улучшить комфорт сна можно с помощью нескольких подушек и полусидячего положения. По мере усиления застоя крови в легких может появляться кашель с выделением пенистой мокроты с розовым оттенком.
- Задержка жидкости в организме и отеки. У людей с ХСН могут развиваться отеки на стопах и голенях, особенно в конце дня или после длительного сидения. Чаще отеки более заметны на лодыжках и на передней поверхности голени, где кости находятся ближе к коже. При надавливании на область отека пальцем остается углубление, которое может расправляться в течение достаточно длительного времени (до нескольких минут). Отеки могут быть настолько тяжелыми, что достигают бедер, мошонки, брюшной стенки и полости. Поэтому людям с ХСН рекомендуется ежедневно взвешиваться, так как количество избыточной жидкости в организме отображается увеличением веса. Чем больше задержка жидкости – тем сильнее одышка. Пациентам нужно знать свой нормальный вес, при котором они чувствуют себя хорошо и не имеют отеков.
При левожелудочковой СН чаще наблюдается одышка, а при правожелудочковой – отеки.
Другие симптомы включают:
- Усталость.
- Головокружение.
- Тошнота.
- Запоры.
- Ухудшение аппетита.
В зависимости от причины ХСН, у человека могут наблюдаться и другие симптомы. Например, если сердечная недостаточность вызвана ишемической болезнью, может возникать боль в области сердца; при нарушениях ритма – сердцебиение.
Стадии
Чаще всего применяются две классификации ХСН по стадиям – классификация Нью-Йоркской ассоциации кардиологов (NYHA) и классификация Стражеско-Василенко (применяется только в некоторых странах бывшего СССР).
Классификация NYHA основывается на ограничении физических возможностей пациентов с ХСН:
- Класс I – нет ограничений физической активности; нет симптомов при обычном уровне физических нагрузок.
- Класс II – легки ограничения физической активности; симптомы при обычной физической нагрузке.
- Класс III – Заметное ограничение физической активности; симптомы появляются при меньшей, чем обычная, физической нагрузке.
- Класс IV – Резкое ограничение физической активности; симптомы СН наблюдаются в состоянии покоя.
Классификация Стражеско-Василенко основана на оценке прогрессирования ХСН. Выделяют следующие стадии:
- Стадия I – симптомы СН появляются только при повышенной физической нагрузке, которая раньше их не вызывала.
- Стадия IIА – симптомы СН появляются при обычной физической нагрузке.
- Стадия IIБ – симптомы СН появляются при незначительной физической нагрузке и в состоянии покоя.
- Стадия III – необратимые изменения всех органов и тканей со стойкими нарушениями их функций.
Когда обращаться к врачу?
Человеку с ХСН нужно обратиться за медицинской помощью при появлении следующих симптомов:
- Ухудшающаяся одышка.
- Одышка, которая нарушает сон.
- Просыпание ночью от утрудненного дыхания.
- Лучший сон в полусидячем положении.
- Одышка, которая развивается при легкой физической нагрузке.
- Сильная усталость, не проходящая при отдыхе.
- Сухой кашель, который не проходит.
- Отеки на ногах, которые не проходят.
Следует помнить, что боль в области сердца, развивающаяся на фоне ХСН, может быть признаком инфаркта миокарда или стенокардии. В этом случае нужно также обратиться к врачу.
Диагностика
ХСН иногда путают с другими заболеваниями, которые могут вызвать одышку – например, с бронхитом, пневмонией, эмфиземой или астмой.
Для установления верного диагноза врачи, кроме выяснения жалоб и проведения осмотра пациента, назначают и дополнительные методы обследования, включая следующие:
- Рентгенография органов грудной полости – позволяет выявить накопление жидкости в легких, увеличенное в размерах сердце, а также диагностировать другие заболевания.
- Электрокардиография – может обнаружить проблемы, которые приводят к развитию СН – например, инфаркт миокарда, нарушения ритма, утолщение стенок сердца при гипертонической болезни.
- Анализы крови – определяют уровень гемоглобина, натрия, калия, магния, мочевины и креатинина. Полезно также определение мозгового натрийуретического пептида, уровень которого повышается при СН.
- Эхокардиография – позволяет оценить функционирование сердца, визуализировать его строение. Это обследование может быть полезным в выявлении причины ХСН (например, выявить проблемы с миокардом, клапанами или перикардом), определении фракции выброса левого желудочка (важный показатель сократимости сердца).
- Стресс-тесты (например, велоэргометрия) – помогают оценить толерантность к физическим нагрузкам. Полезней всего при СН, вызванной ишемической болезнью сердца.
- Катетеризация – во время этого обследования в полость сердца через артерию заводится тоненький катетер, с помощью которого можно измерить давление внутри сердца, ввести контраст в коронарные артерии и выявить их сужение.
Лечение
К сожалению, хроническую сердечную недостаточность полностью излечить невозможно. Но лечение может помочь сохранять контроль над ее симптомами в течение многих лет.
Основой лечения являются:
- Изменение образа жизни и диета.
- Медикаментозная терапия.
- Специальные устройства, имплантируемые в организм для контроля над сердечным ритмом.
- Хирургические операции.
Очень часто при ХСН необходима комбинация этих методов. Лечение, как правило, продолжается всю оставшуюся жизнь.
Изменения образа жизни и диета
Хроническая сердечная недостаточность – это серьезное заболевание, для лечения которого нужна профессиональная медицинская помощь. Тем не менее, даже простые изменения в образе жизни и питании могут помочь облегчить симптомы ХСН.
Изменения образа жизни и питания, которые рекомендуют врачи:
- Прекращение курение. Курение повреждает кровеносные сосуды, повышает артериальное давление, уменьшает количество кислорода в крови и заставляет сердце биться быстрее.
- Взвешивание. Увеличение веса может быть признаком задержки жидкости в организме.
- Ежедневный осмотр стоп и голеней на предмет наличия отеков. При их ухудшении нужно проконсультироваться с врачом.
- Здоровое питание – употребление фруктов, овощей, цельнозерновых продуктов, обезжиренных молокопродуктов и постного мяса.
- Ограничение соли в рационе. Большое количество соли способствует задержке жидкости в организме, что приводит к ухудшению СН и вызывает одышку, отеки на ногах.
- Поддержание здорового веса.
- Ограничение употребления насыщенных жиров и холестерина.
- Ограничение употребления спиртных напитков. Алкоголь может взаимодействовать с принимаемыми пациентом лекарственными средствами, ослаблять сердечную мышцу и повышать риск нарушений ритма.
- Ограничение употребления жидкости. Если у человека тяжелая сердечная недостаточность, врачи могут рекомендовать ему меньше пить воды и других напитков.
- Физическая активность. Аэробная физическая активность умеренной интенсивности помогает поддержать здоровье всего организма. Перед началом физических упражнений нужно обсудить уровень их интенсивности с врачом.
- Уменьшение стресса. Во время беспокойства или стресса сердце бьется быстрее, дыхание становится тяжелее, а артериальное давление повышается. Это может привести к ухудшению СН.
- Хороший сон. Для улучшения сна пациентам с ХСН часто приходится поднимать головной конец с помощью подушек. Кроме этого, следует обсудить с врачом время приема диуретиков, чтобы часто не просыпаться ночью для мочеиспускания.
Медикаментозная терапия
Большинству пациентов с ХСН нужна медикаментозная терапия. Достаточно часто им приходится принимать несколько препаратов.
Для правильного выбора препарата обратитесь к вашему врачу. Самолечение не допустимо и опасно.
Основные лекарственные средства, применяемые для лечения ХСН:
- Ингибиторы ангиотензинпревращающего фермента (иАПФ). Эти препараты расслабляют и увеличивают просвет кровеносных сосудов, что облегчает работу сердца при перекачивании крови по всему организму. Самым частым побочным эффектом от применения этих препаратов является сухой кашель. иАПФ также снижают артериальное давление и могут стать причиной проблем с почками.
- Бета-блокаторы. Эти препараты действуют, замедляя сердечный ритм и защищая сердце от влияния адреналина и норадреналина. Возможные побочные эффекты этих препаратов – головокружение, усталость и нарушение зрения, брадикардия.
- Блокаторы рецепторов ангиотензина (БРА). Действие этих препаратов подобно влиянию иАПФ, они расширяют кровеносные сосуды и снижают артериальное давление. БРА используются в качестве альтернативы иАПФ, так как они почти не вызывают кашель. Их побочные эффекты включают снижение артериального давления, повышение уровней калия в крови.
- Диуретики. Мочегонные средства помогают уменьшить отеки и одышку, вызванные сердечной недостаточностью. Существует много видов диуретиков. Возможные побочные эффекты мочегонных средств – обезвоживание, снижение уровней натрия и калия в крови.
- Антагонисты альдостерона. Эти препараты действуют подобно диуретикам, но не снижают уровень калия в крови. Самым серьезным побочным эффектом применения этих препаратов является опасное повышение уровня калия в крови.
Это список самых часто назначаемых при ХСН препаратов. Но врачи, основываясь на причинах развития сердечной недостаточности, могут назначить и другие лекарственные препараты.
Некоторые рекомендации по медикаментозному лечению ХСН:
- Нужно вести дневник, в котором ежедневно отмечать вес, артериальное давление и частоту сердечных сокращений, и показывать его врачу при каждом посещении.
- Так как пациенты с ХСН часто принимают много препаратов, повышается риск развития различных лекарственных взаимодействий. Лекарства, принимаемые для лечения от других заболеваний, могут повлиять на то, какие препараты назначаются для лечения сердечной недостаточности. Поэтому пациентам нужно всегда приносить врачу список всех принимаемых им лекарственных средств и любых биологически активных или диетических добавок.
- Принимать препараты нужно так, как назначено врачом.
- Нужно ознакомиться с возможными побочными эффектами принимаемых лекарств и сообщать врачу об их развитии.
Специальные устройства, имплантируемые в организм для контроля над сердечным ритмом
Некоторым пациентам с ХСН нужна имплантация в грудную клетку небольших устройств, которые помогаю контролировать их сердечный ритм.
Чаще всего используют:
- Искусственные водители ритма – имплантируются при слишком медленных сокращениях сердца (брадикардии). Они наблюдают за сердечным ритмом и стимулируют регулярные сокращения с нужной частотой с помощью электрических импульсов.
- Устройства для ресинхронизационной терапии – это специальные устройства, устраняющие проблему несинхронного сокращения стенок левого желудочка, которая наблюдается у некоторых пациентов с ХСН. Это делает работу сердца более эффективной.
- Кардиовертеры-дефибрилляторы – имплантируются людям с ХСН с высоким риском развития опасных для жизни нарушений сердечного ритма. Они постоянно отслеживают ритм сердца и, при развитии опасной аритмии, восстанавливают нормальные сокращения с помощью электрического импульса.
- Устройства для ресинхронизационной терапии и дефибрилляции – устройства, в которых объединены функции ресинхронизационной терапии и дефибрилляции.
Хирургические операции
Хирургические операции
Хотя медикаментозное лечение ХСН является основным методом, некоторым пациентам проводят хирургические вмешательства.
Операции, которые полезны при сердечной недостаточности:
- Операции на клапанах (протезирование или пластика) – проводятся при их повреждении.
- Ангиопластика и стентирование или шунтирование коронарных артерий – проводится при ишемической болезни сердца. При ангиопластике и стентировании просвет коронарной артерии восстанавливают с помощью раздувания специального баллона и постановки внутрисосудистого протеза (стента). Шунтирование коронарных артерий – это операция на открытом сердце, во время которой для создания обходного пути, минующего место сужения в коронарной артерии, используется кровеносный сосуд из другого места.
- Вспомогательные устройства для левого желудочка – это механические насосы, которые помогают левому желудочку лучше перекачивать кровь. Они используются в качестве временной поддержки до проведения трансплантации.
- Трансплантация сердца – необходима при тяжелой СН, симптомы которой не удается улучшить с помощью медикаментозной терапии или других методов.
Профилактика
Ключ к профилактике ХСН – это уменьшение факторов риска развития сердечно-сосудистых заболеваний, таких как артериальная гипертензия и ишемическая болезнь сердца. Люди могут контролировать или устранить многие из них с помощью изменения образа жизни и медикаментозного лечения.
Изменения образа жизни, которые могут помочь предотвратить сердечную недостаточность, включают:
- Отказ от курения.
- Контроль над некоторыми заболеваниями, такими как повышенное артериальное давление и сахарный диабет.
- Поддержание физической активности.
- Здоровое питание.
- Поддержание здорового веса.
- Снижение стресса.
Дорогие друзья. Данный материал не является медицинским советом, за диагнозом и способом лечения, обратитесь к специалисту для консультации.

