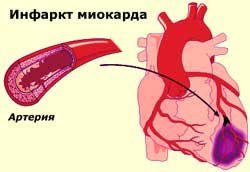
Под инфарктом в медицине принято подразумевать очаг омертвения (некроза) какой-либо ткани. Инфаркты легких, тканях головного мозга или почек. Но чаще всего в клинической практике наблюдается инфаркт сердечной мышцы (миокарда) как одно из проявлений ишемической болезни сердца (ИБС).
Содержание
Механизм развития
ИБС характеризуется недостаточным кровоснабжением миокарда. Именно это и означает термин «ишемия» — нарушении кровоснабжения какого-либо органа или ткани, в данном случае – сердечной мышцы. Наш миокард – пожалуй, единственная мышца, которая на протяжении всей нашей жизни пребывает в состоянии непрерывной деятельности.
Даже кратковременный отдых влечет за собой ухудшение состояния и смерть. Вполне логично, для того чтобы эта мышца без устали работала как насос, перекачивающий кровь по сосудам, в ней должен проходить интенсивный обмен веществ. А для обеспечения этого обмена нужен кислород. Его миокард получает вместе с кровью, проходящей по сердечным (или коронарным) артериям.

Коронарные артерии отходят от аорты, и делятся на правую и левую ветви, каждая из которых соответственно снабжает кровью правый и левый желудочки сердца. Левая коронарная артерия более разветвлена, чем правая.
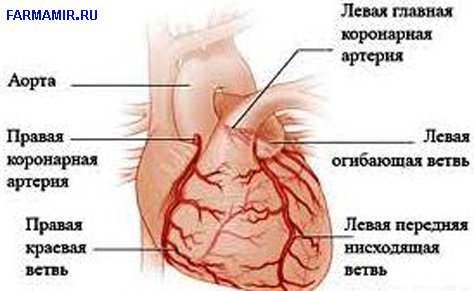
Наиболее значимыми ветвями, являются огибающая и передняя нисходящая ветвь. Именно из-за нарушения тока крови по этим артериям чаще всего развивается инфаркт миокарда (далее – ИМ).
Чтобы выяснить, чем обусловлены эти нарушения, следует вкратце остановиться на двух основных типах течения жидкости по трубам или крови по сосудам. При ламинарном течении все слои жидкости движутся равномерно друг относительно друга.
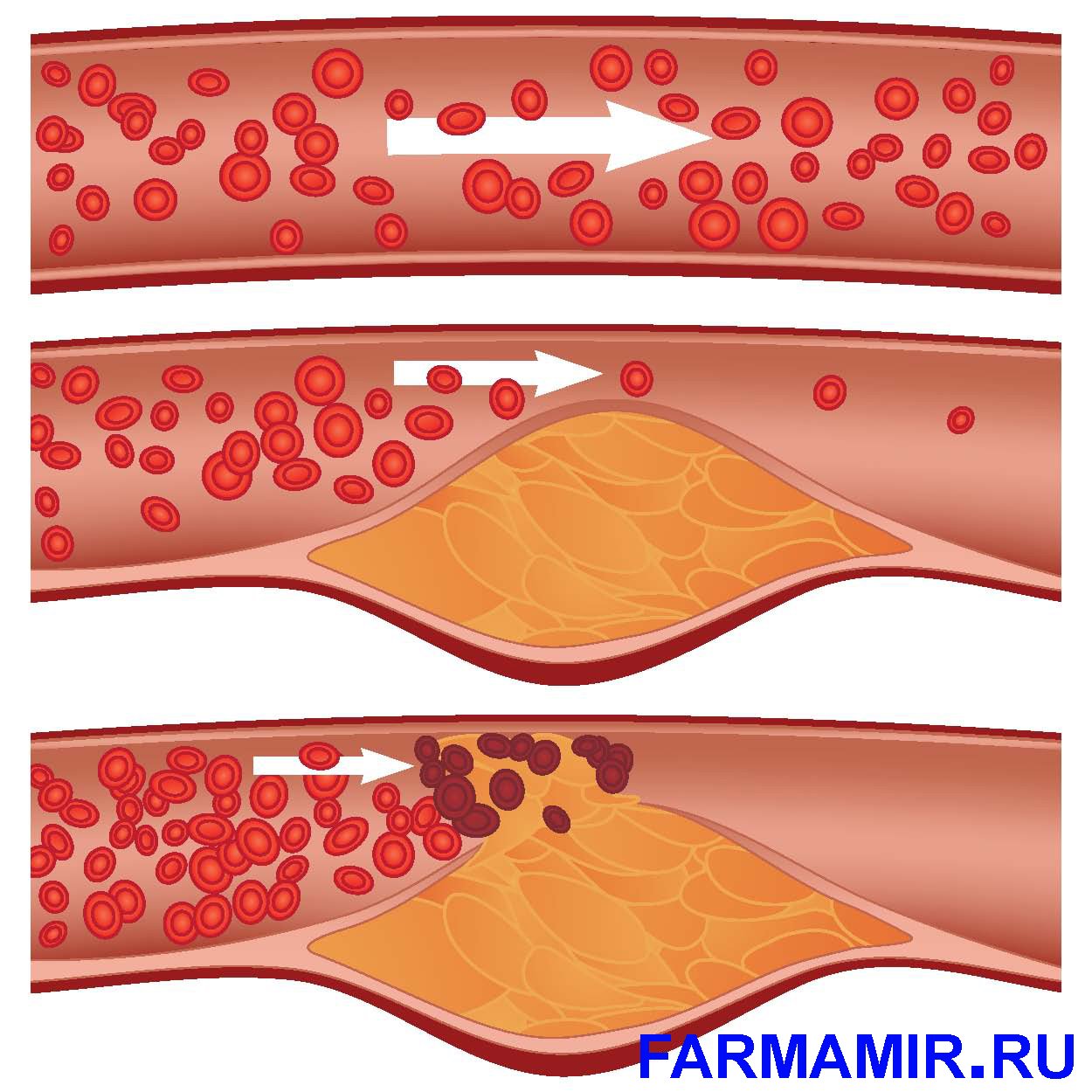
При турбулентном создаются определенные «завихрения». Основная причина турбулентности в коронарных сосудах – наличие в их просвете атеросклеротических бляшек.
При турбулентности повышается вязкость крови, что создает благоприятные условия для возникновения тромбов, частично или полностью закупоривающих просвет коронарных артерий. Спазм коронарных артерий еще больше усугубляет нарушения кровотока.
Таким образом, в основе развития ИМ лежат 3 патологических процесса:
- Атеросклероз
- Тромбоз
- Спазм.
Причем именно тромбоз, а не спазм, как думают некоторые, является наиболее значимым в развитии ИМ. Данное заболевание развивается в тех случаях, когда создается избыточная нагрузка на миокард. В норме при повышении нагрузки на миокард коронарный кровоток усиливается.
Достигается это сложными регуляторными механизмами, включающими вегетативную нервную систему, эндокринную систему, биологически активные вещества, вырабатываемые органами и тканями.
Эти механизмы приводят к расширению просвета коронарных артерий и к усилению коронарного кровотока. При некоторых патологических состояниях данные регуляторные механизмы нарушены, коронарный просвет остается суженым, что и приводит сначала к ишемии, а затем и к инфаркту сердечной мышцы.
Однако постановка диагноза «инфаркт миокарда» требует иногда не только проведения ЭКГ, но и более длительных лабораторных и инструментальных методов обследования.
А лечение угрожающего жизни состояния необходимо начинать немедленно. Поэтому в современной кардиологии выделили диагноз «острый коронарный синдром», постановка которого позволяет определить необходимую терапевтическую тактику до определения точного диагноза.
Острый коронарный синдром (ОКС) – группа клинических признаков или симптомов, которые дают возможность заподозрить развитие острого инфаркта миокарда или нестабильную стенокардию. Этот термин появился в связи с необходимостью выбора лечебной тактики до определения конечного диагноза.
Для выбора лечебной тактики важное значение имеет разделение ОКС на две категории на основе исходной ЭКГ:
- ОКС без элевации сегмента ST – эта патология не нуждается в экстренном восстановлении проходимости коронарной артерии;
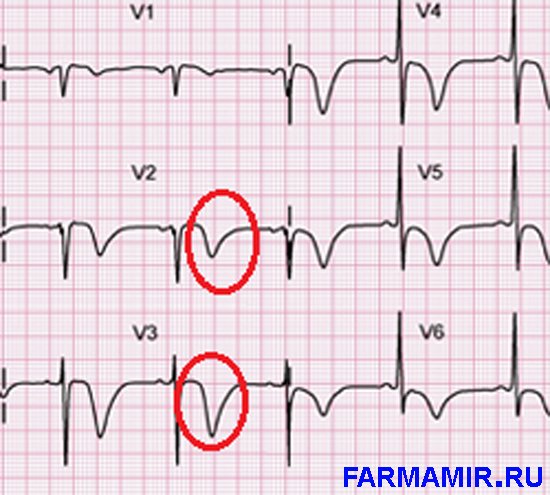
- ОКС с элевацией сегмента ST – в лечебной тактике при этой форме на первое место выступает реперфузия (возобновление кровотока по коронарных артериях).
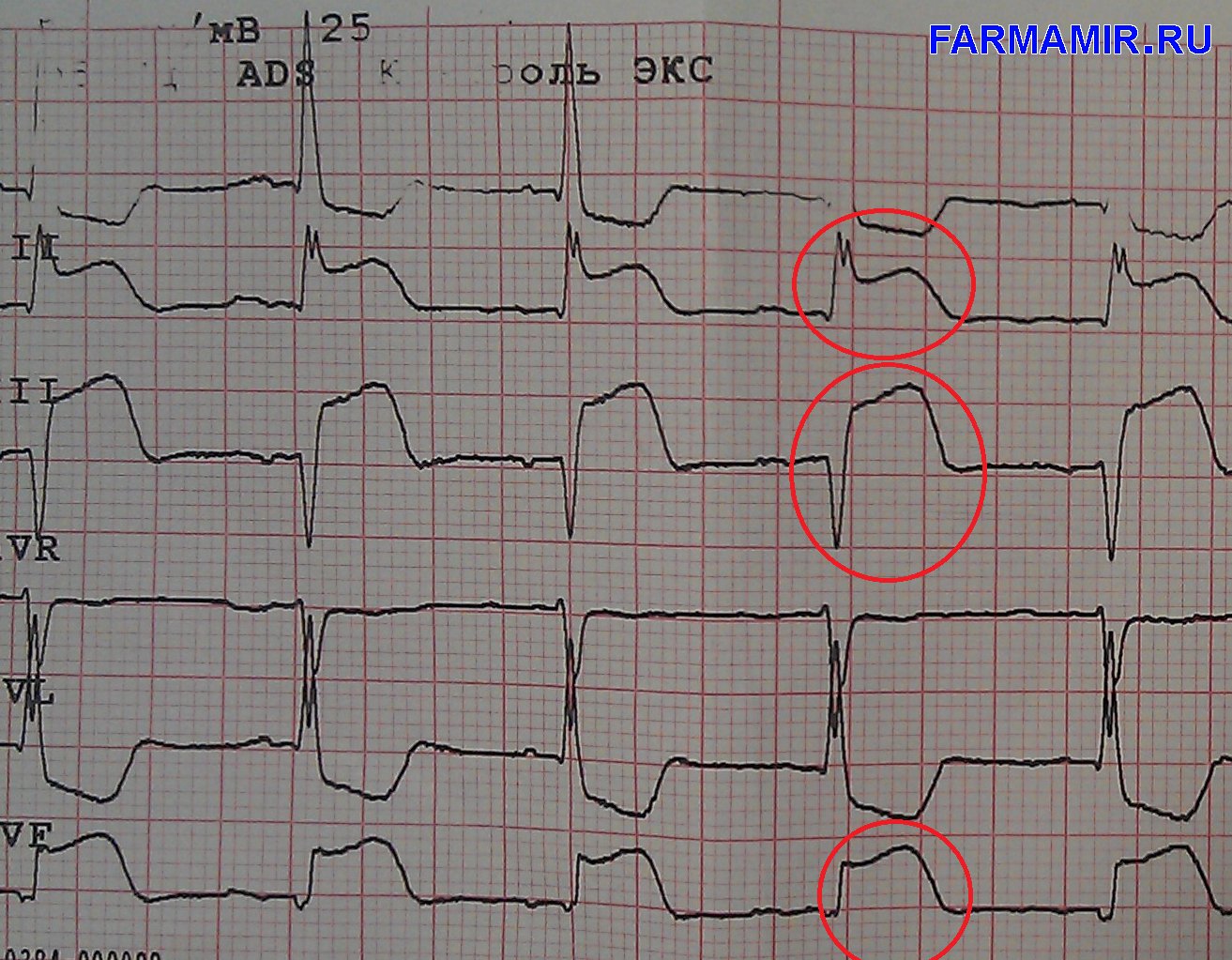
На основе клинической картины, маркеров некроза миокарда и ЭКГ ОКС разделяют на:
- нестабильная стенокардия;
- инфаркт миокарда без элевации сегмента ST;
- инфаркт миокарда с элевацией сегмента ST;
- неопределенный инфаркт миокарда (изменения на ЭКГ не позволяют однозначно определить элевацию ST: блокада левой ножки пучка Гиса, ритм из кардиостимулятора, или инфаркт диагностировано на основе клинических и биохимических критериев);
- внезапная сердечная смерть.
Причины ОКС: нарушение равновесия между потребностью миокарда в кислороде и его доставкой, чаще всего вследствие внезапного ограничения проходимости коронарной артерии тромбом, который возникает на поврежденной атеросклеротической бляшке:
- нестабильная стенокардия – чаще всего тромб ограничивает коронарное кровообращение, но не блокирует его полностью;
- инфаркт миокарда без элевации сегмента ST – часто является результатом нестабильной стенокардии. Область некроза, обычно, имеет достаточно хорошо развитое коллатеральное кровоснабжение и небольшая по размерам (то есть обеспечивается дистальным сегментом коронарной артерии);
- инфаркт миокарда с элевацией сегмента ST – в большинстве случаев тромб внезапно и полностью перекрывает просвет коронарной артерии. Некроз распространяется от субэндокардиальных до эпикардиальных слоев сердца.
Причины
Среди типичных причин ИМ:
- Гипертоническая болезнь. При повышенном артериальном давлении сердце выполняет более тяжелую работу по нагнетанию крови в сосуды. Большая работа – большая потребность в кислороде и большой риск ишемии.
- Ожирение. Избыточный вес также повышает нагрузку на миокард. А еще при данном нарушении формируется гиперлипидемия — высокое содержание жиров, холестерина в плазме крови. Гиперлипидемия – кратчайший путь к атеросклерозу.
- Сахарный диабет. Данное заболевание зачастую является одновременно и причиной, и следствием гипертонической болезни. Кроме того, при сахарном диабете нарушается не только углеводный, но и жировой обмен, и формируется гиперлипидемия. Приблизительно такая же картина наблюдается и при некоторых других эндокринных заболеваниях с вовлечением щитовидной железы, надпочечников.
- Частые стрессы. В стрессовой ситуации активируется симпатическая нервная система, дающая начало сосудистому спазму. Кроме того, при этих состояниях увеличивается сила и частота сердечных сокращений (ЧСС). Автоматически увеличивается и потребность миокарда в кислороде. Уникальность сердца состоит в некоторых особенностях его кровоснабжения. Все органы получают кровь во время сокращения сердца – систолы. И лишь сердце получает ее во время расслабления – диастолы. Во время кратковременного отдыха кровь из аорты поступает в коронарные артерии. Чем больше ЧСС, те короче диастола, и тем хуже наполнение коронарных артерий кровью.
- Системные нарушения свертывания крови. Сдвиг свертывающей системы в сторону коагуляции приводит к формированию тромбов во многих ссудах, в т. ч. и в коронарных.
- Нарушения ритма сердца. При некоторых сердечных аритмиях также повышается ЧСС, укорачивается диастола, что может спровоцировать ИМ.
- Вредны привычки. Никотин, алкоголь токсически действуют на миокард, и снижают его устойчивость к недостатку кислород — гипоксии. Кроме того, эти факторы способствуют формированию атеросклероза и тромбоза.
Чаще всего ИМ развивается в результате одновременного действия нескольких (а иногда и всех) вышеперечисленных факторов.
Классификация
ИМ всегда поражает миокард левого желудочка. Изолированный ИМ правого желудочка в медицинской практике наблюдается очень редко. Такая избирательность обусловлена тем, что левый желудочек совершает большую работу по нагнетанию крови в большой круг кровообращения, чем правый, обеспечивающий кровью малый или легочной круг.
Но причина не только в этом. Дело в том, что основные ветви левой коронарной артерии (передняя нисходящая и огибающая) разветвляются на более мелкие артерии, питающие не только миокард, но и наружную оболочку сердца (перикард или эпикард) и его внутреннюю оболочку (эндокард).
Между этими мелкими ветвями есть сообщения — анастомозы. Закупорка одного участка коронарного сосуда влечет за собой усиление тока крови по анастомозам, и тем самым предотвращается ишемия. Все хорошо, но вот беда – у многих людей эти анастомозы выражены слабо, а у некоторых – вообще практически отсутствуют. У таких индивидуумов потенциально велик риск развития ИМ. Было бы иначе, и это заболевание встречалось бы крайне редко, а так…
По распространенности ИМ левого желудочка бывает:
- Крупноочаговым — с большой площадью поражения
- Мелкоочаговым – с малой площадью.
По глубине проникновения различают ИМ:
- Субэпикардиальный – миокард поражен ближе к эпикарду
- Субэндокардиальный – ближе к эндокарду
- Интрамуральный – инфаркт в толще миокарда
- Трансмуральный – сквозное поражение миокарда.
ИМ может поражать:
- Переднюю стенку
- Боковую
- Нижнюю диафрагмальную
- Заднюю
- Перегородку между желудочками
- Верхушку сердца.
Изменения в сердечной мышце при ИМ протекают стадийно, в связи с чем различают следующие типы патологических изменений:
- Ишемия. Нарушение коронарного кровотока и гипоксия приводят к снижению сократительной функции миокарда, но еще без патологических изменений в нем.
- Повреждение. Происходят патологические изменения в миокарде, но эти изменения обратимы. При восстановлении коронарного кровотока повреждение регрессирует.
- Некроз. Необратимые изменения в сердечной мышце. Омертвевший участок миокарда даже при улучшении кровоснабжения уже не станет здоровым.
- Рубцевание. На месте некроза формируется рубец.
В зависимости от того, на какой стадии развились патологические изменения в мышце, выделяют следующие фазы ИМ:
- Острейшая. Ишемия и повреждение, но без некроза. Длится от 1-3 часов до 1-3 дней.
- Острая. На фоне повреждения формируются участок некроза. Длительность от 1-3 дней до 1-3 недель.
- Подострая. Участки повреждения практически исчезают. Частично они восстанавливаются, а частично — некротизируются. Зона некроза, соответственно, расширяется и частично рубцуется. Длится от 1 до 3 месяцев, иногда – дольше.
- Рубцевание. На месте некроза формируется рубец, который буде находиться здесь пожизненно.
Иногда спустя несколько дней после начала ИМ патологические изменения проявляются на прежнем участке с новой силой. Такой ИМ называется рецидивирующим. В других случаях через месяц и более после начала болезни инфарктом поражается новая зона. Это повторный ИМ.
Симптомы
Инфаркт миокарда чаще всего возникает между 06.00 утра и 12.00 дня. Часть пациентов умирает на догоспитальном этапе — в основном, из-за развития фибрилляции желудочков. Примерно в 10% случаев протекание заболевания малосимптомно, а диагноз устанавливают только через несколько дней или недель, а иногда даже и месяцев на основании ЭКГ и визуализационных методов обследования (ЭхоКГ).
При типичном течении ИМ основной признак – боль. Именно боль во многих случаях заставляет обратиться пациента за медицинской помощью.
Жалобы:
- боль в грудной клетке, сильная, жгучая, давящая, сжимающая; длится больше 20 мин и постепенно нарастает; не пропадает после приема нитроглицерина; может локализироваться в эпигастрии, сопровождаться тошнотой и рвотой (чаще при инфаркте нижней (диафрагмальной) стенки сердца); у пожилых пациентов или у больных сахарным диабетом боль может быть менее типической или вообще отсутствовать;
- одышка – чаще у пожилых пациентов или при обширном инфаркте миокарда, который приводит к острой левожелудочковой недостаточности; иногда сопровождается кашлем;
- слабость, головокружение, потеря сознания – как правило, связаны с малым сердечным выбросом или аритмией;
- тревога, страх смерти – особенно у пациентов с сильным болевым синдромом.
Боль сопровождается страхом смерти. Кожа пациента бледная или синюшная, иногда покрыта липким потом. ЧСС может быть нормальна или учащена. Артериальное давление тоже варьирует в широких пределах – все зависит от наличия и выраженности осложнений. Зачастую при ИМ умеренно повышается температура до 37-380С.
При осмотре врач может выявить:
- повышение температуры – наблюдается у большинства пациентов в первые 24-48 часов, в основном, при обширном инфаркте миокарда;
- бледность кожи, потливость, акроцианоз;
- тахикардия, аритмия, брадикардия;
- аускультативные изменения в сердце;
- влажные хрипы над легкими – при левожелудочковой недостаточности;
- симптомы правожелудочковой недостаточности – гипотензия, расширенные яремные вены – при инфаркте миокарда правого желудочка.
Но в некоторых случаях бывают атипичные формы ИМ, затрудняющие его правильную диагностику. Среди этих атипичных форм:
- Церебральная. Из-за колебания артериального давления при ИМ может страдать мозговой кровоток. Пациенты жалуются на головную боль, возможны расстройства сознания различной степени, специфические неврологические симптомы. По этой причине ИМ принимают за мозговой инсульт.
- Астматическая. Недостаточная сократимость левого желудочка приводит к застою крови в малом круге, что сопровождается одышкой или даже удушьем.
- Абдоминальная. При заднедиафрагмальном ИМ боль может ощущаться не за грудиной, а в животе. Описаны даже случаи, когда у больных с ИМ ошибочно диагностировали острую хирургическую патологию, и брали их на операцию.
- Безболевая. Как правило, отмечается при неглубоком мелкоочаговом ИМ. У таких пациентов нет никаких болезненных ощущений, или они минимальны. Пациенты переносят ИМ, даже сами того не подозревая. Такой ИМ диагностируется позже, ретроспективно, когда на ЭКГ обнаруживают рубцовые изменения.
Диагностика
- ЭКГ в покое
-
- при ОКС без элевации ST наблюдается депрессия сегмента ST, негативный зубец T; в 30-50% пациентов – не измененная ЭКГ;
- при ОКС с элевацией ST – длительный подъем сегмента ST над изолинией; свежа блокада левой ножки пучка Гиса.
- Маркеры некроза миокарда – тропонин и креатининкиназа (МВ-фракция), повышенный уровень которых указывает на некроз кардиомиоцитов.
- Другие лабораторные показатели – увеличение СОЭ, лейкозитоз; повышение уровня фибриногена и С-реактивного белка.
- Эхокардиография – может выявить нарушения сокращения стенок сердца, механические осложнения инфаркта миокарда (разрыв свободной стенки сердца или межжелудочковой перегородки, тампонаду перикарда, внутрисердечный тромб, острая недостаточность митрального клапана), признаки других заболеваний, которые вызывают стенокардию.
- Рентгенография органов грудной полости – может выявить признаки сердечной недостаточности или признаки других заболеваний, которые вызывают боль.
- Коронарография – выявляет изменения в коронарных артериях, которые отвечают за развитие инфаркта миокарда; позволяет определить необходимость и возможности инвазивного лечения.
Диагностический алгоритм
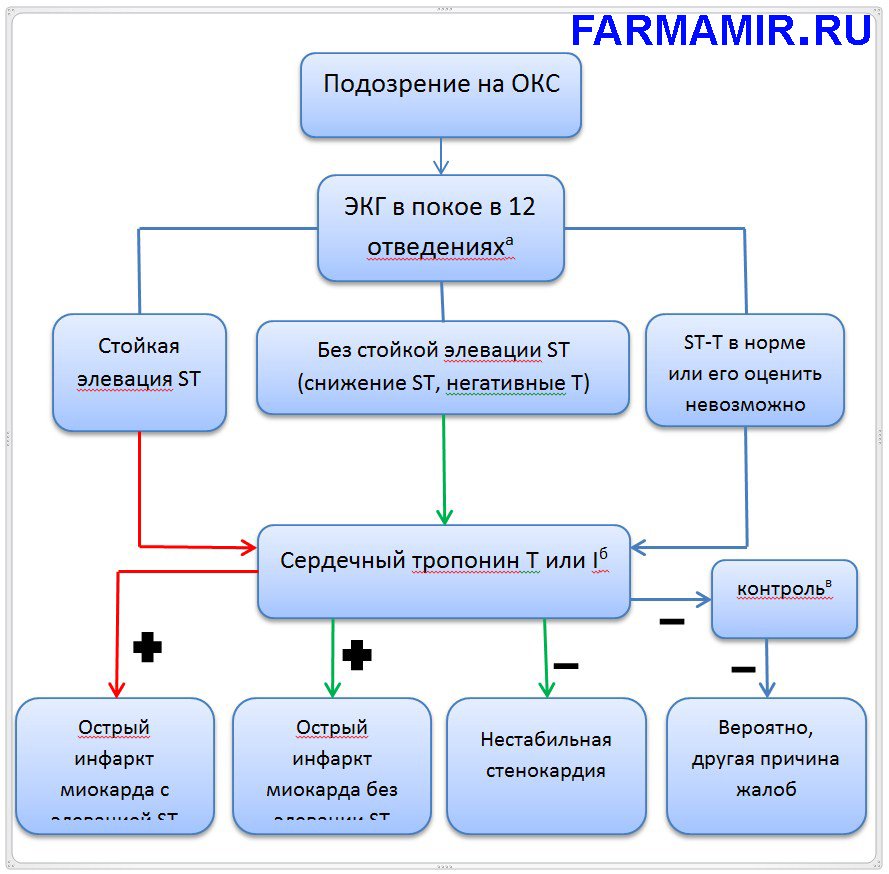
- а – необходимо сделать сразу;
- б – у пациентов со стойкой элевацией ST или БЛНПГ необходимо немедленно начать реперфузионное лечение, не ожидая результатов анализа;
- в – необходимо повторно сделать ЭКГ через 6-9 и 12-24 часа от начала симптомов и каждый раз в случае их рецидива. Можно сделать ЭхоКГ.
Осложнения
Тяжелое течение ИМ, поздняя обращаемость пациента или врачебные диагностические ошибки – все это причины различных осложнений, сред которых:
- Кардиогенный шок. Падение сократимости миокарда на фоне низкого давления (или даже полного его отсутствия) приводит к снижению кровотока в головном мозге, почках, надпочечниках и других жизненно важных органах.
- Отек легких. При застое крови в сосудах легочного круга кровообращения в результате левожелудочковой недостаточности давление может повышаться так сильно, что плазма (жидкая часть крови) выпотевает в просвет легочных альвеол. Клинически это проявляется влажными легочными хрипами, затрудненным дыханием. В особо тяжелых случаях жидкость в альвеолах при дыхании вспенивается, и пена выходит изо рта.
- Нарушения ритма. Зона повреждения, некроза или рубцевания создает препятствие прохождению нервного импульса по проводящей сердечной системе. Нарушается частота и очередность сокращения отдельных участков миокарда. Это приводит к тяжелым, или даже к несовместимым с жизнью аритмиям.
- Аневризма сердца. Проявляется деструктивными изменениями миокарда в виде выпячивания и истончения его стенок. При благоприятном течении на стенках аневризмы откладываются тромбы, которые впоследствии замещаются соединительной тканью.
- Тампонада сердца. При обширных глубоких ИМ или при неблагоприятном исходе аневризмы пораженный миокард разрывается, и кровь из сердечных камер изливается околосердечную сумку, полностью сдавливая сердце. Тампонада – одна из причин быстрой, или даже мгновенной смерти при ИМ.
В значительной степени избежать этих осложнений помогает своевременная диагностика ИМ. Причем характер жалоб и ощущений не является достоверным критерием диагностики. Нужны объективные методы. Самый востребованный из них – электрокардиография.
На основе изменений ЭКГ можно определить давность, локализацию, глубину ИМ. Можно, но не всегда. А при некоторых формах даже подтвердить или исключить сам факт ИМ очень трудно – настолько расплывчаты и неспецифичны изменения на ленте ЭКГ.

В таких случаях на помощь приходит лабораторная диагностика. Суть в том, что при разрушении сердечной мышцы в кровь в избыточном количестве поступают некие вещества. Эти вещества, в повышенном количестве определяемы в плазме крови, говорят в пользу данного заболевания.
Поэтому их называют маркерами. В случае ИМ маркерами являются белковые вещества – тропонины. Они находятся в миокарде, и при его некрозе поступают в плазму крови. Обнаружение тропонинов помогает своевременно выявить ИМ и назначить эффективное лечение.
Лечение инфаркта миокарда
Тактика лечения инфаркта миокарда зависит от картины ЭКГ:
- при наличии элевации сегмента ST необходимо срочное возобновление проходимости коронарных артерий (реперфизионная терапия);
- при инфаркте миокарда без подъема ST немедленная реперфузия, в основном, не нужна.
Восстановить проходимость коронарных артерий можно двумя путями:
- Фибринолитическая терапия (тромболизис) – с помощью лекарственных средств (стрептокиназа, альтеплаза, тенектеплаза)
- Чрескожное коронарное вмешательство (ЧКВ) – оперативным путем
Алгоритм реперфузионной терапии
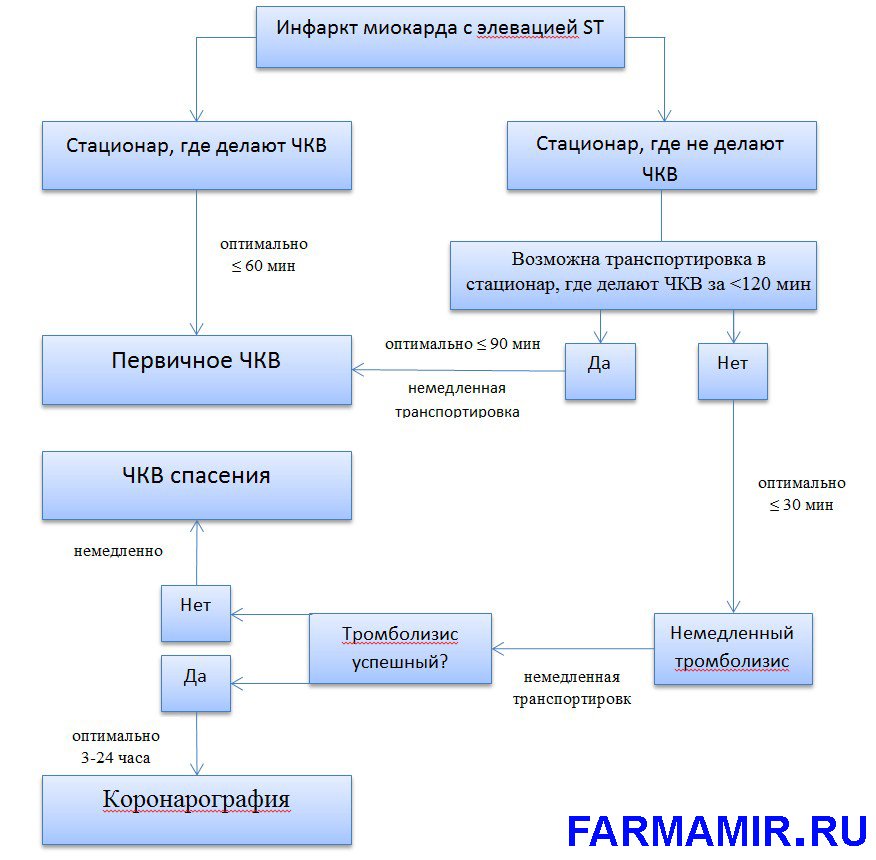
Чрескожное коронарное вмешательство
Чрескожное коронарное вмешательство – это малоинвазивное оперативное вмешательство, которое проводиться с целью диагностики поражения коронарных артерий и возобновления кровотока по ним.
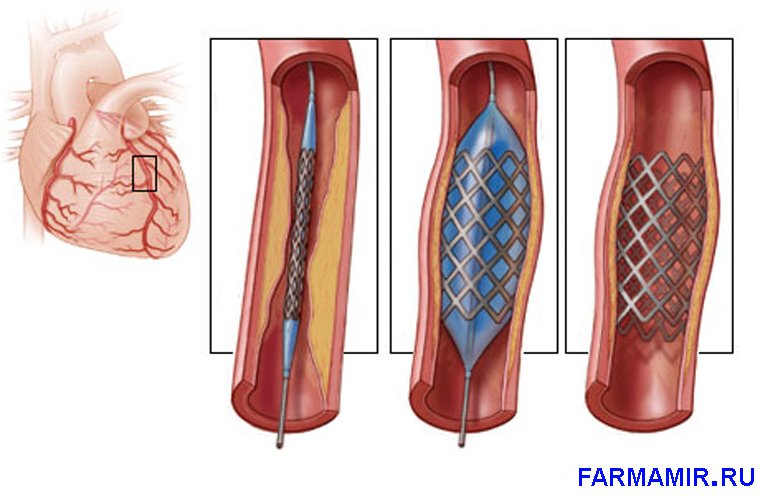
При наличии у больного инфаркта миокарда с элевацией ST, пациенту проводят следующую последовательность действий:
1. коронарография – введение контрастного вещества в коронарные артерии с одновременной фиксацией на ангиографе
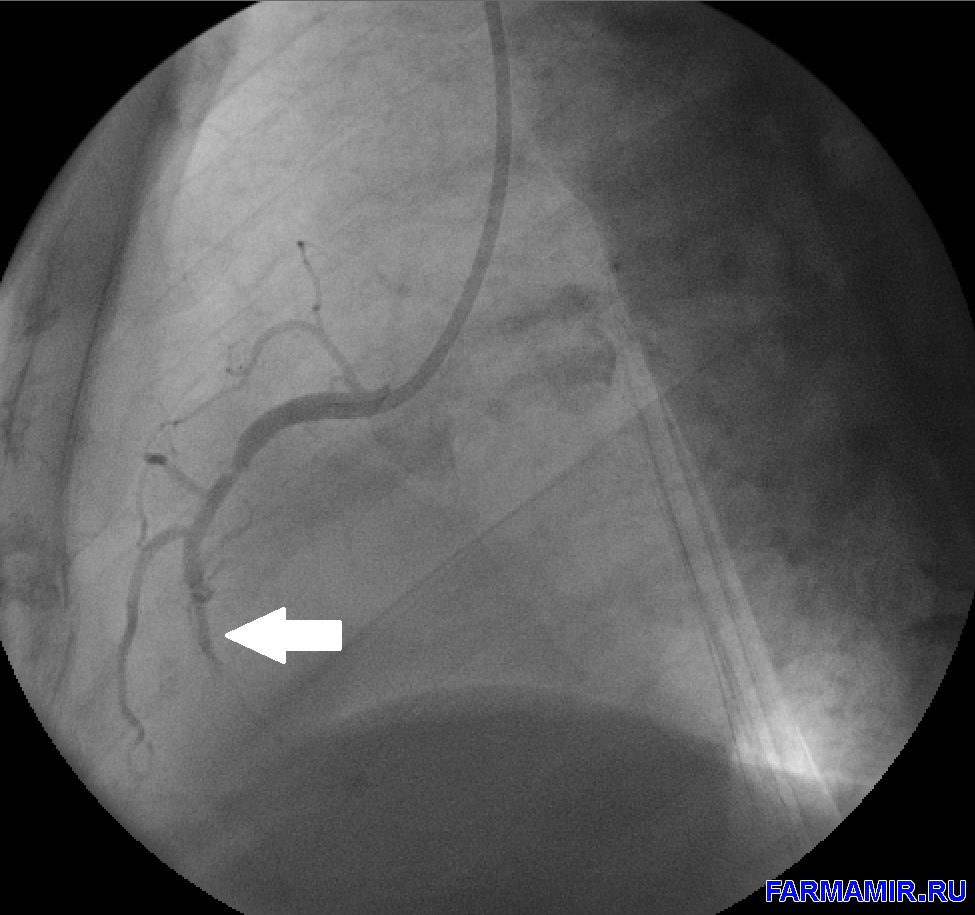
2. восстановление проходимости пораженной артерии (тромбэкстракция, ангиопластика или стентирование)
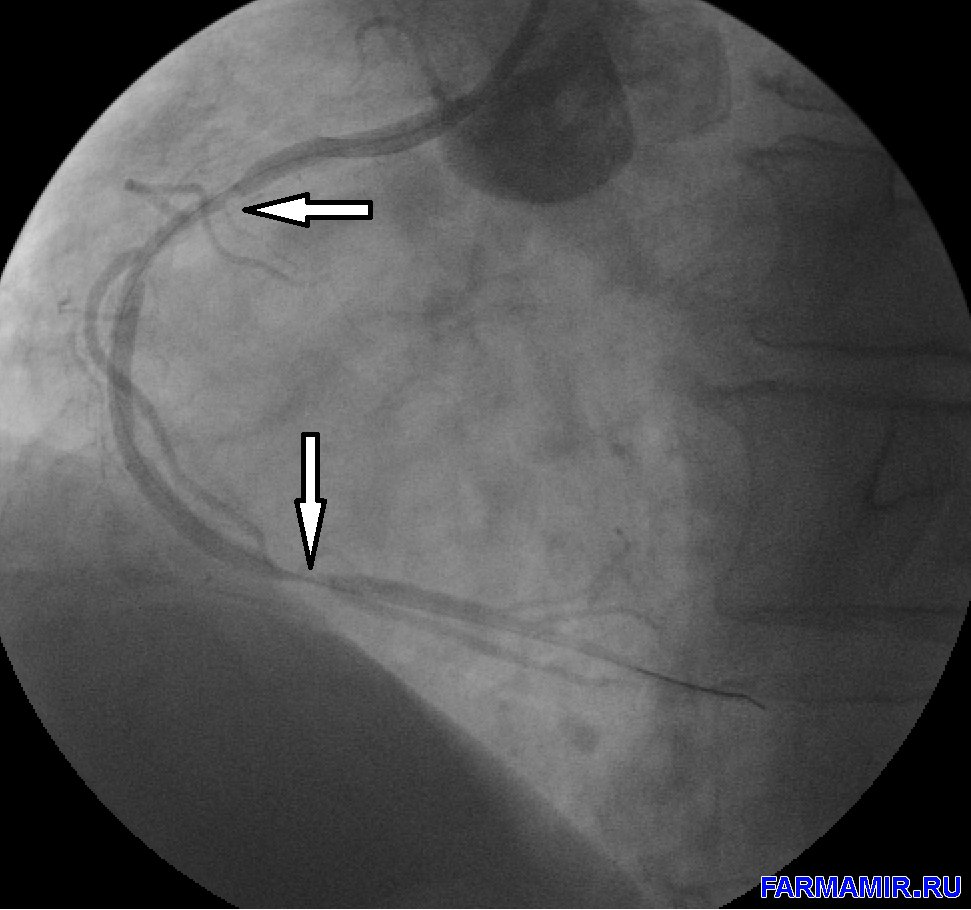
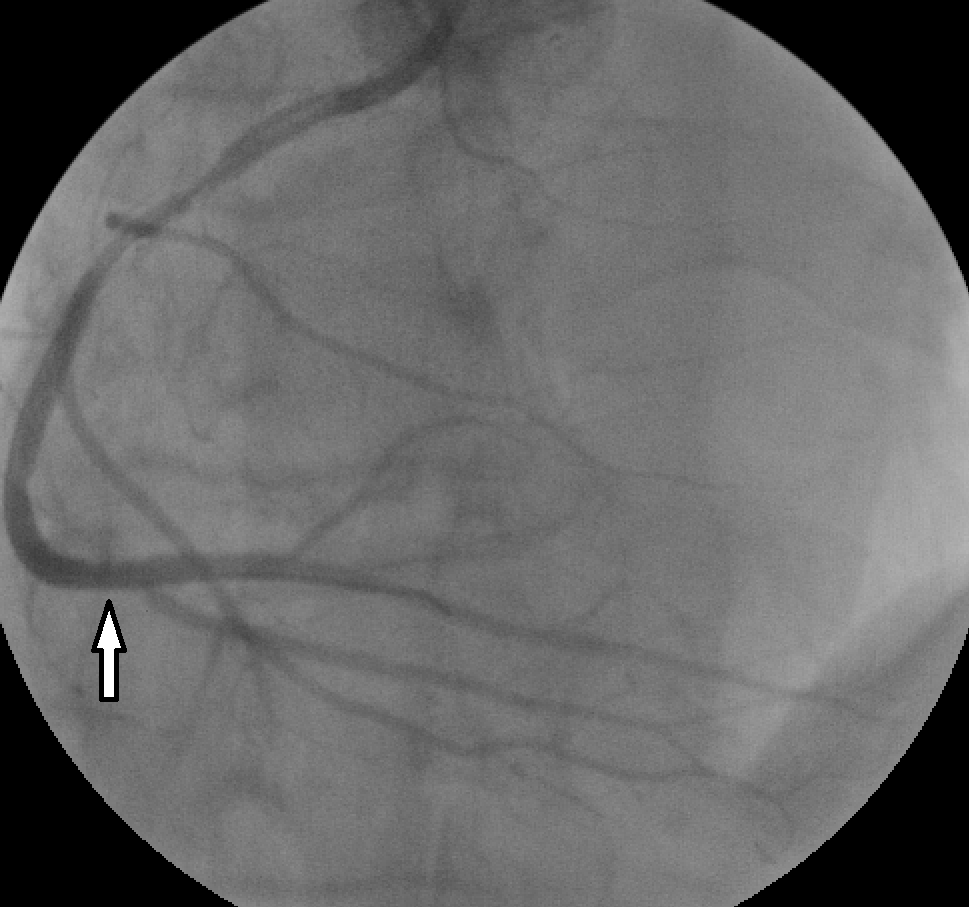
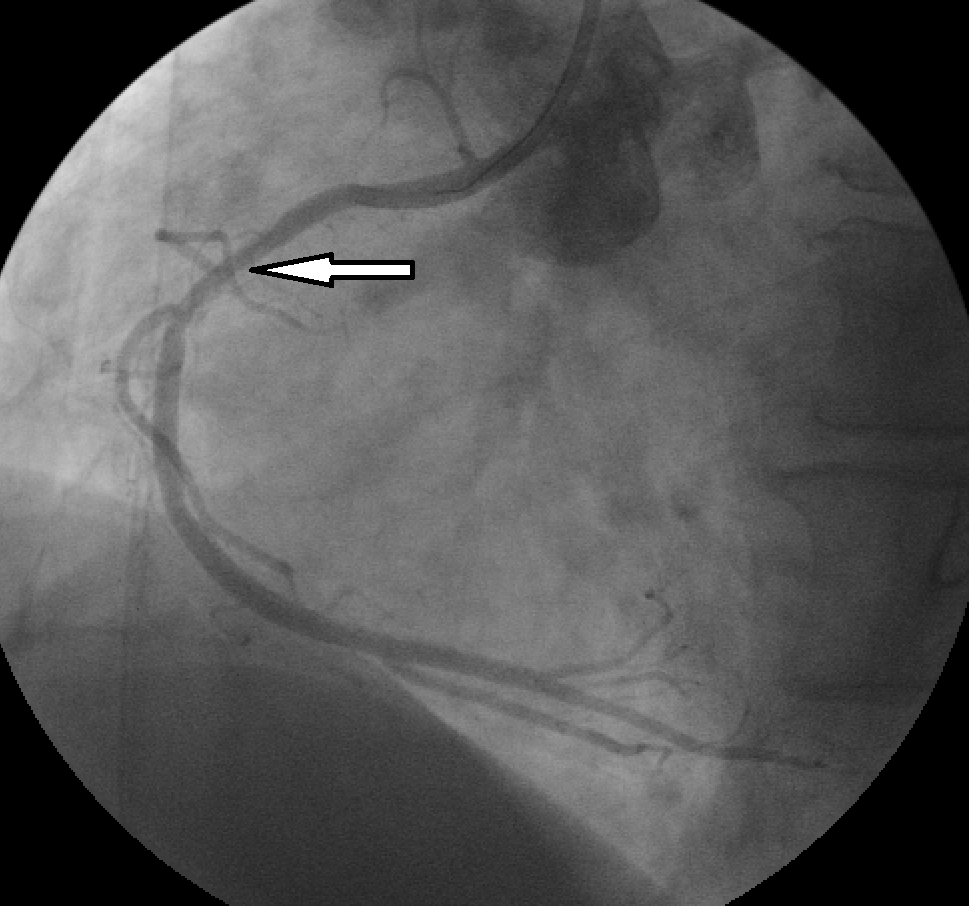
Консервативная терапия
Данную информацию, можно получить на консультации у врача.
Медикаментозное лечение
Идет по 3-м основным направлениям:
- Обезболивание
- Устранение коронарного тромбоза
- Предупреждение и ликвидацию осложнений.
Обезболивание само по себе не влияет на состояние миокарда. Тем не менее, устранение боли – важное лечебное мероприятие при ИМ. Ведь боль за грудиной сильная, продолжительная, сопровождается страхом смерти. Страдания пациента, стресс из-за болевого синдрома влияют на миокард, уже пораженный инфарктом, далеко не лучшим образом.
Поэтому, чем быстрее снять боль, тем лучше будет состояние пациента, и тем больше шансов на дальнейший благоприятный прогноз.
Ненаркотические анальгетики далеко не всегда эффективны. При сильных болях вводятся наркотики. А самый оптимальный вариант – комбинация наркотических и ненаркотических анальгетиков. Можно подключить и психотропные средства-транквилизаторы.
Они не только снимают чувство тревоги и страха у пациента, но и усиливают действие ненаркотических анальгетиков.
Ведущий механизм развития ИМ – формирование тромбов в просвете коронарных артерий. В результате закупорки просвета прекращается ток крови по этим артериям, и возникает инфаркт. Для того чтобы восстановить коронарный кровоток и свести повреждение миокарда к минимуму, нужно эти тромбы растворить.
Для этого используются препараты нескольких групп.
- НПВС.
- Антикоагулянты.
- Фибринолитики.
Профилактика осложнений – это, прежде всего, эффективное лечение самого ИМ. Основной акцент при данном заболевании делается на нитраты.
При многих тяжелых состояниях, в т.ч. и при ИМ, внутривенно вводится поляризующая смесь. Поврежденная сердечная мышца нуждается и в Глюкозе, и в Калии.
А инсулин облегчает их проникновение в ткань миокарда. Калий улучшает сердечную проводимость и препятствует нарушению сердечного ритма.
Если же аритмии возникли, их устраняют медикаментозно. Выбор лекарства зависит от вида и класса аритмии. При угрожающих желудочковых аритмиях проводят дефибрилляцию – на грудную клетку воздействуют разрядом большой мощности. При успешной дефибрилляции нормализуется прохождение электрического импульса по проводящей системе сердца. По показаниям вводятся мочегонные, гипотензивные (снижающие давление) средства.
Реабилитация
При ИМ, особенно при обширном, сердечная мышца повреждена настолько, что любая, даже малейшая физическая активность создает непосильную нагрузку на миокард. Это может привести к фатальным последствиям. По этой причине пациенту показан строжайший постельный режим.
Категорически запрещено вставать с постели и передвигаться, даже лишний раз переворачиваться в постели. Чтение книг, просмотр фильмов – это эмоциональная нагрузка, и потому эти развлечения также нежелательны в первые дни ИМ. Дальнейшее расширение физической активности идет поэтапно.
В связи с этим выделяют несколько этапов (их называют ступенями) расширения двигательной активности при ИМ.
- 1 ступень. Строгий постельный режим. Можно переворачиваться в постели, пользоваться подкладным судном. Гигиенические мероприятия (чистка зубов, умывание) также осуществляются в постели. В последующем допускаются кратковременные (по несколько минут) периоды сидения в кровати.
- 2 ступень. Можно подолгу сидеть в кровати, принимать пищу сидя. Затем разрешаются непродолжительные прогулки по палате, но без выхода в коридор.
- 3 ступень. Разрешается выход в коридор, пользование общим туалетом, ходьба по коридору на расстояние до 200 м.
- 4 ступень. Можно выходить на улицу, и совершать неторопливые прогулки на расстояние 500-600м.
- 5 и 6 ступени. Предусматривают возрастающие нагрузки в рамках специально подобранных комплексов лечебной физкультуры. Цель – максимально адаптировать восстановленный миокард к привычным ранее нагрузкам, и тем самым обеспечить нормальное качество жизни.
При переходе от одной ступени к другой руководствуются объективными критериями, коими являются:
- Отсутствие болей
- Стабильные показатели кровообращения (артериальное давление, частота и ритм сердечных сокращений)
- Отсутствие осложнений
- Положительная динамика, рубцевание омертвевших участков миокарда с соответствующими признаками на ЭКГ.

Реабилитация при ИМ должна проводиться на фоне сбалансированного питания. Исключают высококалорийную богатую жирами пищу. В первые дни строгого постельного режима при ИМ нельзя допускать скопления газов в кишечнике. Рекомендованы протертые супы, немного нежирной отварной телятины, каша, компот из сухофруктов. Пищу следует принимать дробно – небольшими порциями до 6 раз в день.
Вторичная профилактика
Для предупреждения возникновения повторного инфаркта миокарда нужно придерживаться следующих рекомендаций:
- Бросить курить.
- Придерживаться норм здорового питания (средиземноморская диета).
- Физическая активность (умеренная, ?30 мин/день).
- Нормализация веса тела (индекс массы тела <25 кг/м2).
- Контроль артериального давления (<140/90 мм рт. ст.).
- Индивидуальная программа физической реабилитации (в зависимости от функции левого желудочка, проведения и степени реваскуляризации, контроля ритма).
- Дальнейшее медикаментозное лечение:
- антитромбоцитарная терапия;
- бета-блокаторы;
- липидоснижающие препараты (статины):
- ИАПФ;
- антагонисты альдостерона.
К какому врачу обратиться:
При любых сильных загрудинных болях, подозрительных на инфаркт, вызывать скорую помощь. И даже если боль умеренная, все равно вызывать скорую. Самому в больницу не идти, и даже с постели не вставать, а лежать, и ждать скорой. Не всегда интенсивность болевого синдрома пропорциональна зоне поражения при инфаркте. Бывает крупноочаговый инфаркт со слабой болью. Возможны и безболевые варианты.
Что бы избежать этого, своевременно посетите следующих специалистов и пройдите необходимую диагностику.
Диагностические услуги
- Узи сердца и сосудов
- Допплерография сердца
- КТ сердца
- МРТ сердца
- Рентген сердца
- МСКТ сердца
- МСКТ сосудов и артерий сердца
Лечение инфаркта миокарда
Дорогие друзья. Данный материал не является медицинским советом, за диагнозом и способом лечения, обратитесь к специалисту для консультации.