Артрит – поражение суставов воспалительного характера (др. греч. артр, артрус – сустав, ит- воспаление).
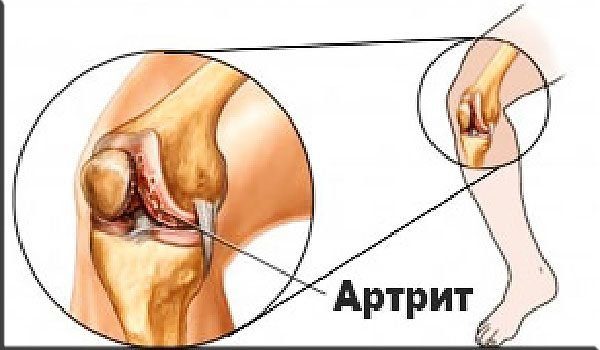
В мире насчитываются десятки миллионов человек, страдающих той или иной формой артрита. Точная цифра до сих пор не известна. Отчасти это обусловлено отсутствием статистических данных в некоторых регионах с низким уровнем медицины.
Есть и другая причина: многие пациенты не обращаются в лечебные учреждения, пытаясь лечиться подручными или народными средствами, а то и вовсе пускают болезнь на самотек.
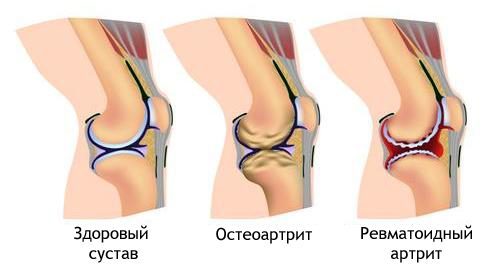
Артрит часто путают с другой суставной патологией – артрозом. При всей схожести звучания этих терминов они подразумевают разные состояния.
Артрит – патология воспалительного характера. В основе артроза лежит дегенерация суставного хряща. Причин артроза, как и артрита – множество. Это частые травмы, физические нагрузки, обменные нарушения, и многое другое. Но эти состояния, артриты и артрозы, иногда сочетаются.
Например, дегенерация сустава на определенной стадии приводит к его хроническому воспалению. Или наоборот, воспаление со временем осложняется дегенеративными изменениями суставных структур. Во всех этих случаях говорят об артрозо-артрите.
Содержание
Причины
Среди частых причин:
- Системные заболевания соединительной ткани (т.н. коллагенозы) – ревматизм, ревматоидный артрит, системная красная волчанка;
- Травмы;
- Сепсис;
- Инфекции дыхательных и мочевыводящих путей;
- Обменные нарушения – сахарный диабет, подагра, тиреотоксикоз;
- Псориаз;
- Специфические инфекции – туберкулез, сифилис;
- Аллергические реакции;
- Глистные инвазии;
- Печеночная и почечная недостаточность.
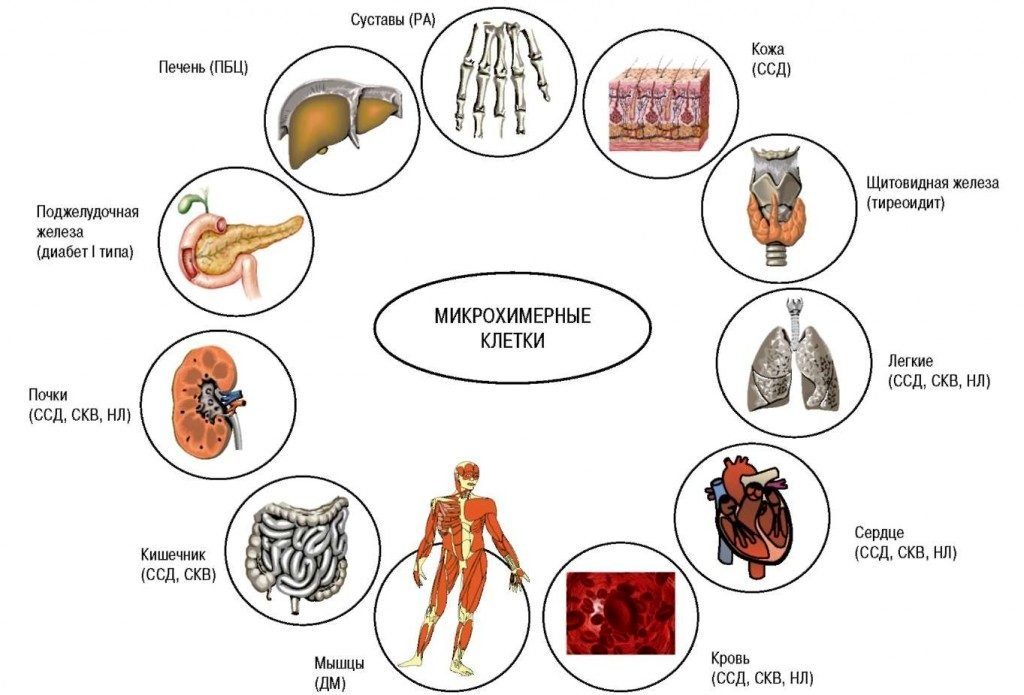
И многое другое. Учитывая тот факт, что все процессы в нашем организме взаимосвязаны, можно с уверенностью сказать – любой патологический процесс, любое заболевание может привести к суставному воспалению.
В ряде случаев, несмотря на тщательно проведенные диагностические исследования, причина остается невыясненной.
Такие артриты называют идиопатическими.
Артриты классифицируются по нескольким признакам:
- По этиологическому фактору: ревматические, септические, псориатические, посттравматические, и т.д.;
- По клиническому течению: острые, подострые, хронические;
- По характеру развития: первичные, вторичные;
- По количеству пораженных суставов: моноартриты (1 сустав), олигоартриты (2-3 сустава), полиартриты (большое количество суставов);
- По роли инфекции в возникновении артрита – инфекционные и неинфекционные.
В качестве примеров можно привести диагнозы: острый септический полиартрит или обострение хронического ревматического олигоартрита.
Патогенез
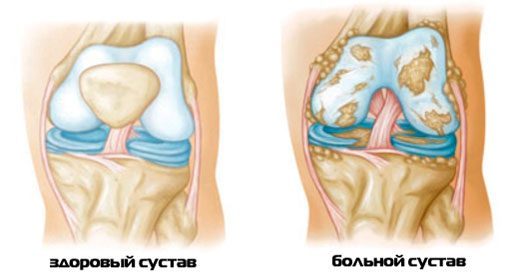
Прежде, чем говорить о патогенезе, нужно остановиться на анатомическом строении сустава. Несмотря на особенности, присущие определенным видам суставов, их структура имеет сходные черты.
Всякий сустав – это подвижное сочленение двух (иногда – больше) костей. Костные суставные поверхности покрыты хрящевой тканью, функции которой заключаются в обеспечении конгруэнтности (анатомического соответствия) и облегчения трения суставных поверхностей при движении.
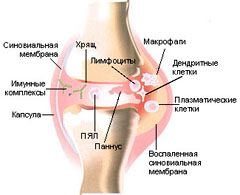
Суставные элементы укреплены связками и заключены в суставную капсулу, представленную фиброзной соединительной тканью. Суставная капсула, ограничивающая суставную полость, изнутри выстлана синовиальной оболочкой или синовией.
Синовия продуцирует суставную синовиальную жидкость. Жидкость дополнительно облегчает трение суставных поверхностей, выступая в роли смазки. Кроме того, она служит питательной средой для суставного хряща. Дело в том, что внутри сустава нет кровеносных капилляров.
И доставка питательных веществ к суставному хрящу, равно как и удаление шлаков в обратном направлении происходит через синовиальную жидкость.
Именно воспаление синовиальной оболочки лежит в основе артрита. Всякий артрит – это по сути синовит.
В основе любого воспалительного процесса, и артрит – не исключение, лежат три основных патологических фактора:
- Альтерация (повреждение). Повреждающие факторы, влекущие за собой артрит, многообразны. Например, в основе септического, туберкулезного, сифилитического артрита лежит инфекция –гноеродные кокки, бледная трепонема, палочка Коха. Инфекция заносится в сустав с током крови или лимфы, и микробные токсины оказывают прямое повреждающее действие на синовию. При подагре повреждение суставных структур обусловлено скоплением солей мочевой кислоты, при почечной недостаточности – не выведенными шлаками. Посттравматический артрит развивается из-за грубого механического повреждения суставных структур. Хотя при открытых травмах к механическому повреждению обязательно присоединяется инфекция.
- Экссудация. Воспаленная синовия начинает в повышенном количестве продуцировать синовиальную жидкость, которая в большом объеме скапливается в суставной полости. Изменяется не только объем, но и качество жидкости – в ней становится меньше питательных веществ, необходимых для обеспечения нормальной жизнедеятельности суставного хряща. По сути своей это уже не синовиальная жидкость, а воспалительный выпот, экссудат. При септическом инфекционном воспалении в экссудате может присутствовать примесь гноя, при посттравматическом – примесь крови. Из-за скопившегося экссудата нарушается питание суставных структур (хрящ, подлежащая костная ткань, связочный аппарат), которые впоследствии подвергаются патологическим изменениям.
- Пролиферация. Эти патологические изменения имеют характер аномального утолщения воспаленной синовиальной оболочки и суставных поверхностей. Конгруэнтность при этом утрачивается, что отрицательно сказывается на двигательной функциивоспаленного сустава. При запущенных артритах суставной хрящ замещается грубой фиброзной соединительной тканью. Это приводит к анкилозу – ращению суставных поверхностей.
В упрощенном варианте патогенез артрита можно представить так: тканевое повреждение — формирование воспалительного выпота — аномальное утолщение суставных структур. Данные патогенетические этапы формируются последовательно, но четкой временной границы между ними нет, и они сочетаются между собой.

Симптомы
Всякий воспалительный процесс, в т.ч. и внутрисуставной, предполагает пять основных признаков:
- Боль. В немалой степени обусловлена выделением тканевых биологически активных веществ (БАВ) или медиаторов воспаления. Среди них – гистамин, кинины, простагландины. Дополнительные факторы суставной боли: раздражение суставной капсулы скопившимся экссудатом, при подагре – солями мочевой кислоты. При посттравматическом артрите боль обусловлена механическим воздействием на сустав. Трение патологически измененных внутрисуставных поверхностей приводит к усилению боли при движении в суставе.
- Припухлость, отек. Под действием БАВ проницаемость капилляров в области воспаленного сустава повышается, и плазма крови выходит в межтканевое пространство, что ведет к отеку визуальному увеличению размеров воспаленного сустава. Дополнительным фактором увеличения служит скопление экссудата в суставной полости. При длительно текущем хроническом артрите отек может отсутствовать вовсе, но сустав увеличивается из-за необратимых структурных изменений.
- Жар. Под действием медиаторов воспаления область воспаленного сустава нагревается, и ее температура в сравнении со здоровыми тканями повышается.
- Покраснение. Расширение капилляров под действием БАВ сопровождается покраснением кожи.
- Нарушение функции. Пролиферативные изменения приводят к скованности и ограничению движения в суставе. Отчасти двигательные нарушения обусловлены болью. При анкилозировании движение в пораженном суставе утрачиваются полностью.
Выраженность эти симптомов зависит от стадии и характера суставного воспаления. Местным проявлениям артрита часто сопутствуют общие: слабость, лихорадка, обменные нарушения, поражение внутренних органов.
Диагностика
Традиционный метод диагностики – рентгенография. Правда, на рентгенограмме различимы лишь признаки костной деструкции, которые формируются на поздних стадиях артрозо-атрита. Более полную информацию о состоянии суставных тканей можно получить в ходе компьютерной томографии и ядерно-магнитного резонанса.
Артроскопия (разновидность эндоскопии) — современный инвазивный метод, который может быть использован не только для диагностики, но и для проведения некоторых лечебных вмешательств по удалению экссудата и введению лекарственных препаратов внутрь суставной полости.
Лабораторные исследования (общий анализ крови, иммунологические реакции, биохимия крови) помогают выявить причину артрита и определить степень активности воспалительного процесса.

Лечение
Основные направления лечения:
- Влияние на причины их возникновения;
- Угнетение местных и общих воспалительных реакций;
- Устранение симптомов боли и отека;
- Регенерация (восстановление) суставных тканей;
- Расширение объема движений.
В медикаментозном лечении артритов ведущую роль играют НПВС – нестероидные противовоспалительные средства. Это довольно многочисленная группа.
Для достижения максимального результата НПВС используются комбинированно – внутрь, в таблетках и капсулах, и наружно в виде мазей и гелей. НПВС отлично устраняют воспаление, боль и отек.
Правда, не следует забывать о многочисленных побочных эффектах этих лекарств. НПВС негативно влияют на печень, вызывают язвообразование в желудке, замедляют свертывание крови.
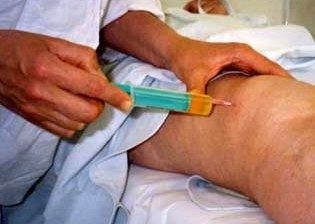
Другая противовоспалительная группа – это кортикостероиды. Эти препараты вводятся внутрь суставной полости после эвакуации воспалительного выпота.
При инфекционных артритах показаны антибиотики широкого спектра действия, которые также вводятся комбинировано: внутримышечно или внутривенно, и местно в полость сустава.
НПВС, стероидные гормоны, антибиотики позволяют быстро устранить острую фазу воспаления. Только после того как боль и отек устранены, температура нормализовалась, экссудат удален, можно приступать к реабилитации сустава. С этой целью назначают комплексы витаминов и минералов, лекарства-хондропротекторы, восстанавливающие хрящевую ткань.
При этом следует учитывать, что хондропротекторы применяются длительно, а эффект их использования можно оценить лишь в отдаленный период.
Для окончательного устранения последствий воспаления и расширения объема движений показан массаж, оздоровительная гимнастика, физиотерапевтические процедуры. В период ремиссии пациентам с артритом желательно пребывание на грязевых курортах.
Питание должно быть полноценным, с ограничением жиров, легкоусваиваемых углеводов и прочих соединений, способствующих ожирению. Правда, жесткая ограничительная диета при артритах, за исключением подагрических, не показана.
Реактивный
Реактивный артрит – одна из многочисленных разновидностей суставного воспаления.
Причины
Слово «реактивный» в названии данной патологии означает, что она развивается в ответ на что-то, идет как осложнение каких-то других заболеваний. Этими заболеваниями могут быть инфекции желудочно-кишечного тракта (шигеллы, сальмонеллы, иерсинии) или мочеполовой системы (хламидии). Тем не менее, реактивный артрит в МКБ (международной классификации болезней) не позиционируется как осложнение мочеполовых и кишечных инфекций. Он выделен в самостоятельное заболевание.
Следует заметить, что сама инфекция в данном случае в сустав не проникает, как это происходит при септических, туберкулезных, сифилитических артритах. Механизм здесь совсем другой – аутоиммунный. И ключевая роль в его развитии принадлежит гену HLAB27.
Система тканевой совместимости призвана различать свои и чужеродные вещества, формировать полноценный иммунный ответ на внедрение инфекции. Она запускает реакции отторжения трансплантата и выполняет множество других иммунологических функций. Ее принято обозначать как HLA — Humanus Leucocitae Antigen, человеческий лейкоцитарный антиген. Белки, входящие в данную систему, кодируются генами, расположенными в 6-й хромосоме.
Эти гены имеют множество разновидностей или аллелей. Одна из аллелей HLA-B27, ответственна за синтез белка, по своей структуре сходного с токсинами кишечных и урогенитальных инфекций. Данный белок именуют аутоантигеном.
При иммунном ответе, направленном на уничтожение инфекции, антитела соединяются с аутоантигеном и образуют с ними иммунные комплексы, повреждающие соединительную ткань, из которой состоит синовиальная оболочка и хрящ сустава. По своему аутоиммунному механизму реактивный артрит сходен с некоторыми другими заболеваниями, при которых поражается опорно-двигательный аппарат. Это болезнь Бехтерева, ревматоидный артрит, анкилозирующий спондилит, псориатический артрит. При этих заболеваниях также обнаруживается ген HLA-B27.
Интересные факты
Ранее считалось, что аутоиммунные реакции, запускающие реактивный артрит, могут формироваться после глистных инвазий и инфекции верхних дыхательных путей. Однако в последнее время роль этих факторов в формировании реактивных артритов многими ставится под сомнение.
Частота обнаружения гена HLA-B27 в отдельных этнических группах колеблется от 7 до 10%. Вовсе не значит, что все носители данного гена непременно заболеют реактивным артритом или каким-либо другим из вышеописанных заболеваний. Реактивный артрит может развиться у лиц без HLA-B27. Ведь помимо HLA есть и другие системы, формирующие иммунный ответ. Но вероятность развития спондилоартропатий (поражения суставов и позвоночника) при наличии HLA-B27 в 90 раз выше, чем при его отсутствии.
Симптомы
Болезнь заявляет о себе спустя 2недели-1 месяц после внедрения кишечных или мочеполовых инфекций. При урогенитальных инфекциях пик заболеваемости приходится на мужчин от 20 до 40 лет, хотя женщины тоже нередко страдают данным заболеванием.
В этом случае болезнь начинается с поражения мочеполовой системы. Типичные симптомы уретрита (воспаления мочеиспускательного канала) — боль, резь при мочеиспускании, скудные слизисто-гнойные выделения из уретры. У женщин патологические вагинальные выделения, болезненные ощущения внизу живота свидетельствуют о кольпите, эндоцервиците – воспалении влагалища, канала шейки матки.
Далее развивается конъюнктивит, сопровождающийся болью в глазах, покраснением конъюнктивы и склер, отеком век, выделением слизи, гноя. После этого воспаляются суставы. Для реактивного артрита типичен асимметричный олиго или полиартрит.
Чаще всего отмечается одностороннее воспаление нескольких суставов нижней конечности. В основном страдают суставы среднего или крупного калибра – 1-й плюснефаланговый, коленный, голеностоп. Иногда воспаление распространяется на мелкие межфаланговые суставы кистей и стоп, на лучезапястный сустав, межпозвонковые и крестцово-подвздошные сочленения.
При этом отмечаются классические симптомы артрита: боль, отек, повышение местной температуры, ограничение объема движений. Местные проявления протекают на фоне умеренной лихорадки, общей слабости. Эти три типичных проявления, уретрит, конъюнктивит и артрит, объединили в триаду Рейтера.
Данный синдром настолько характерен для реактивного артрита, что его принято считать визитной карточкой данного заболевания.
Среди других внесуставных проявлений реактивного артрита – гиперкератоз (усиленное ороговение) кожи ладоней и подошв, здесь же – сыпь в виде бляшек и узелков. В полости рта могут развиваться стоматиты. В дальнейшем аутоиммунный воспалительный процесс затрагивает сердце. Поражение сердца может принимать характер миокардита, эндокардита с последующим дефектом сердечных клапанов. Имеются данные, что реактивный полиартрит стопы со временем осложняется плоскостопием.
Классификация
В зависимости от клинического течения выделяют следующие формы реактивного артрита:
- Острый – активная фаза длится менее 2 месяцев;
- Затяжной – продолжительность активной фазы от 2 месяцев до 1 года;
- Хронический – более 1 года;
- Рецидивирующий – длительное течение с чередованием обострений и ремиссий, длящихся не менее 6 месяцев.
Активность определяется по степени выраженности воспаления суставов и внесуставных проявлений, и может быть низкой, средней и высокой.
Диагностика
Заподозрить реактивный артрит помогает связь суставного воспаления с предшествующей кишечной инфекцией или наличие триады Рейтера. Для подтверждения данного заболевания прибегают к микроскопическим исследованиям уретрального мазка, бакпосеву кала и мочи, иммунодиагностике крови.
ПЦР (полимеразная цепная реакция) – качественно новый метод, позволяющий идентифицировать инфекционный возбудитель по ДНК. Кроме того, ПЦР может быть применена для обнаружения HLA-B27 в ходе молекулярно-генетической диагностики.
Лечение
Основу лечения реактивных артритов составляют антибиотики и цитостатики. Антибиотики не снижают активность ревматоидного артрита, но устраняют его причину – инфекцию. Цитостатики снижают патологическую активность иммунитета, и тем самым угнетают аутоиммунные реакции.
Цитостатическое и противовоспалительное действие оказывают глюкокортикоиды используемые в ходе общей и местной терапии реактивных артритов. Их эффект усиливается местным применением мазей и гелей с нестероидными противовоспалительными препаратами.
После того как инфекция уничтожена, активность реактивного артрита пошла на спад, можно приступать к физиотерапевтическим процедурам, лечебной гимнастике и массажу. Данные лечебные мероприятия призваны окончательно устранить последствия воспаления и увеличить объем движений в суставе. Реактивный артрит излечим, и, чем раньше начато лечение, тем больше шансов на полное выздоровление.
Ревматоидный
Ревматоидный артрит (далее – РА) относится к т.н. коллагенозам – системным заболеваниям соединительной ткани с поражением суставов и многообразными внесуставными проявлениями.
Эпидемиология
Частота РА в различных странах мира колеблется от 0,5 до 2%. Пик заболеваемости приходится на возрастную группу от 30 до 50 лет, причем женщины болеют в 5 раз чаще мужчин.
Этиология и патогенез
Причины развития ревматоидного артрита до сих пор не выяснены. Считается, что в основе данного заболевания лежит вирусная инфекция – предположительно, вирусы герпеса, паротита, гепатита В, краснухи. Правда, вирусы при РА, как и при других коллагенозах, не оказывают прямого повреждающего действия на суставы и на внутренние органы.
Патогенез здесь намного сложнее – болезнь распространяется по аутоиммунному механизму. И это еще одна черта, присущая коллагенозам.
К развитию данного заболевания предрасполагают генетические нарушения. Подтверждением данной точки зрения является обнаружения мутации гена HLA (человеческого лейкоцитарного антигена), диагностируемой у пациентов с данным заболеванием. HLA- сложная система иммунного распознавания своих и чужеродных тканей. При ее изменении собственная ткань воспринимается как чужая.
В ответ на внедрение вирусов иммунные структуры продуцируют антитела-иммуноглобулины, которые, соединяясь с вирусными антигенами, фиксируются на соединительной ткани, повреждая ее. В процессе тканевого повреждения выделяются биологически активные вещества (гистамин, простагландины, кинины), которые запускают многоступенчатый каскад воспалительных реакций.
А поскольку соединительная ткань присутствует практически во всех органах и структурах, то и проявления РА многообразны, и обусловлены воспалением:
- Суставов — артрит;
- Внутренних органов – висцерит;
- Соединительнотканных серозных оболочек (перикарда, плевры) – серозит;
- Сосудистых стенок – васкулит.
В роли пускового фактора, провоцирующего аутоиммунный воспалительный процесс, может выступать все, что угодно – простуда, стресс, лекарственная и пищевая аллергия, обострение сопутствующего заболевания.
Интересные факты
Согласно некоторым утверждениям в основе РА лежит ревматизм, что абсолютно неверно. Ревматизму тоже присущи артриты. Но их при данном заболевании именуют ревматическими. РА – это самостоятельное заболевание. Вместе с ревматизмом, системной красной волчанкой и некоторыми другими заболеваниями его относят в группу коллагенозов.
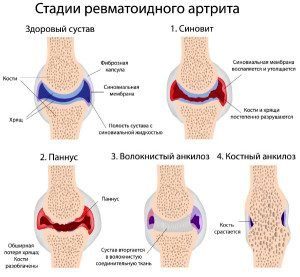
Симптомы артрита
Заболевания начинается постепенно. У 2/3 пациентов наблюдается полиартрит мелких суставов (межфаланговых, пястно-фаланговых) кистей. В стопных суставах полиартрит формируется реже.
Отличительными чертами полиартрита при РА являются симметричность и стойкость воспалительных изменений. Нет характерной для ревматизма летучести, когда симптомы воспаления затихают в одних суставах, и тут же появляются в других.
Поначалу ведущим проявлением суставного воспаления при РА является боль и скованность движений. Скованность отмечается после длительного отдыха, преимущественно в утренние часы.
При этом простые действия (застегивание пуговиц, завязывание шнурков, причесывание) становятся затруднительными, а то и вовсе невозможными. В дальнейшем, по мере расширения двигательной активности, скованность проходит.
Установлено, что продолжительность скованности напрямую зависит от степени выраженности воспалительных изменений. И потому данный критерий вместе с показателем скорости оседания эритроцитов (СОЭ) лег в основу классификации РА по трем степеням активности:
- I степень – продолжительность утренней скованности – полчаса-час, СОЭ – не более 20 мм/ч;
- II степень – скованность длится не более 12 часов, СОЭ не превышает 40 мм/ч;
- III степень – продолжительная суставная скованность, более 12 часов, СОЭ более 40 мм/ч.
Помимо утренней скованности и боли отмечаются и другие признаки суставного воспаления: суставной отек, скопление в суставной полости воспалительного экссудата, местное повышение кожной температуры. Но покраснение кожи в зоне воспаленных суставов для РА нетипично. Среди общих проявлений данного заболевания – умеренная лихорадка 37-380С, слабость, мышечная боль.
В дальнейшем суставное воспаление приводит к деструкции суставного хряща, и, как следствие, к контрактурам (ограничению движений), подвывихам и необратимой деформации сустава.
Суставные хрящи замещаются соединительной тканью, суставные поверхности срастаются – формируется полная неподвижность сустава, именуемая анкилозом. Негативные изменения возникают не только в суставах, но и в мелких мышцах кистей и стоп, которые атрофируются.
Мышечная атрофия в сочетании с подвывихами, контрактурами и анкилозами приводит к деформации кистей. Деформированная кисть принимает причудливый вид, что отображено в образных названиях симптомов – гусиная или лебединая шея, плавник моржа, рука с лорнетом, проволочная петля. Аналогичные изменения формируются и в стопах с исходом в плоскостопие и вальгусную деформацию 1-го стопного пальца с отклонением его внутрь.
Иногда болезнь протекает атипично в виде асимметричного моно или олигоартрита – воспаления 1 или 2-3 суставов крупного или среднего калибра – коленных, локтевых, голеностопных. В редких случаях поражаться могут нижнечелюстные, атланто-затылочные, крестцово-подвздошные сочленения.
Атипичный вариант РА в отличие от классического протекает более тяжело, с выраженной лихорадкой до 39-400С и бурным суставным воспалением, но без утренней скованности. При этом в суставах быстро формируются необратимые изменения, приводящие к инвалидизации пациента.
Внесуставные проявления
Частота внесуставных проявлений РА составляет 50% случаев данного заболевания. Между тем, некоторые считают, что поражения различных органов встречается намного чаще, чем определяются клинически.
Патологические процессы формируются в следующих органах и структурах:
- Сердце. При РА поражаются все три оболочки сердца – внутренняя (эндокард), мышечная (миокард) и наружная серозная (перикард). При этом зачастую деформируются клапаны, что приводит к нарушению системного кровообращения и к различным формам сердечной недостаточности.
- Легкие. Поражение легких приобретет характер сухого плеврита, при котором между плевральными листками образуются спайки, затрудняющие дыхательную экскурсию.
- Желудочно-кишечный тракт. Проявления со стороны ЖКТ неспецифичны и непостоянны – потеря аппетита, нарушения стула, тошнота, боли в животе, метеоризм.
- Печень. Снижение белковообразующей и детоксикационной функции этого органа сопровождается его увеличением в размерах.
- Селезенка. Как и печень, увеличивается в размерах.
- Почки. Поражение почек (нефрит) сопровождается амилоидозом – отложением в почечной ткани патологического белка-амилоида. В дальнейшем это приводит к хронической почечной недостаточности.
- Кровеносные сосуды. Воспаление сосудистой стенки (васкулит) приводит к повышению ее проницаемости и к появлению точечных подкожных кровоизлияний (петехий).
- Глаза. Поражение глаз в виде склерита, конъюнктивита и кератита при РА наблюдается нечасто.
- Нервная система. Головной и спинной мозг при РА, как правило, не страдают. Патология периферических нервов (полинейропатия) сопровождается различными видами чувствительных и двигательных нарушений.
- Кожа. Типичным кожным проявлением при РА являются ревматоидные узелки. Это округлые, безболезненные, плотные, не спаянные с кожей образования величиной не более 2 см. Располагаются узелки преимущественно на внешней стороне конечностей, на локтях, на затылке. По сути своей рематоидные узелки – это очаги некроза и воспалительной инфильтрации. Они увеличиваются при обострении заболевания, и уменьшаются или даже вовсе исчезают при его затихании и успешном лечении. Другое кожное проявление РА – сетчатое ливедо, синюшность кожи в сочетании с усилением кожного рисунка.
Со стороны крови отмечается снижение количества всех форменных элементов (лейкоцитов, эритроцитов, тромбоцитов) и ускоренная СОЭ. Для РА характерно снижение массы тела. В некоторых случаях оно может достигать 15-20 кг.
Диагностика
Основными элементами диагностики ревматоидного артрита являются:
- Клинические признаки – утренняя скованность, симметричный полиартрит, ревматоидные узелки, снижение массы тела;
- Рентгенологическое исследование – деформация суставов, сужение суставных щелей;
- Анализ крови – наличие С-реактивного белка и ревматоидного фактора.
С-реактивный белок – показатель острой фазы воспалительного процесса, а ревматоидный фактор – это антитела-иммуноглобулины, в составе иммунных комплексов повреждающие соединительную ткань.
Из суставов иммуноглобулины попадают в кровь, где и обнаруживаются при лабораторных исследованиях.
В течение первого года течения РА ревматоидный фактор, как правило, не обнаруживается. Да и в последующем его выявляют у 80% пациентов. В этой связи РА принято делить на серопозитивный и серонегативный.
Последний вариант в большей степени характерен для тяжелых атипичных форм данного заболевания.
Лечение
Основными или базисными средствами лечения РА являются цитостатики. Эти препараты угнетают клеточный рост, патологическую активность иммунитета, препятствуют развитию аутоиммунных процессов.
В дополнение к базисной терапии при РА назначаются нестероидные и стероидные противовоспалительные средства.
Стероиды могут приниматься не только внутрь, но и вводиться в полость воспаленного сустава. Поскольку базисная терапия чревата побочными эффектами, пациентам назначают общеукрепляющие средства, витамины.
С этой же целью рекомендовано полноценное питание. При благоприятном результате медикаментозного лечения и устранении воспаления пациент проходит курс реабилитации, которая включает в себя массаж, лечебную гимнастику, физпроцедуры. РА – хронически-рецидивирующее заболевание, и полностью избавиться от него невозможно. Но своевременная адекватная терапия позволяет забыть о нем на долгое время.
Септический
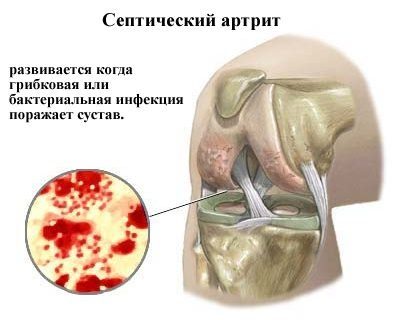
Септический артрит – одна из форм суставного воспаления.
Эпидемиология
Частота заболеваемости септическим артритом составляет от 2 до 10 случаев на 10 тыс. населения. Дети и пожилые в большей степени подвержены септическому артриту, нежели лица средней возрастной группы.
Причины
Из названия легко догадаться, что причина септического артрита – инфекция, которая попадает в полость сустава. Чаще всего в роли возбудителей септического артрита выступает гноеродная бактериальная флора: золотистый стафилококк, различные группы стрептококков, псевдомонас (синегнойная палочка). Иногда суставное воспаление обусловлено кишечной палочкой, патогенными грибками, и даже гонококками – возбудителями гонореи.
В норме полость сустава и внутрисуставные структуры стерильны. Для «успешного» попадания микробов в организм нужно наличие хотя бы одного из трех приведенных ниже факторов, или их сочетание:
Наличие инфекционного очага в организме. Первичный очаг может находиться где угодно: на коже, В ЛОР органах, в бронхолегочном дереве, в мочеполовой системе мужчин и женщин.
Снижение общих защитных сил организма. В этой связи септическому артриту подвержены лица, страдающие системными коллагенозами (ревматизм, ревматоидный артрит, системная красная волчанка). Хотя в подавляющем большинстве случаев артрит при коллагенозах развивается совсем по другому пути – по аутоиммунному. Вероятность септического артрита возрастает у пациентов, страдающих сахарным диабетом, онкологическими заболеваниями, а также у ВИЧ-инфицированных, лиц, ведущих беспорядочную половую жизнь, принимающих наркотики и злоупотребляющих алкоголем.
Патологические изменения в суставе. Перенесенные ранее артриты, имеющиеся артрозы снижают барьерную функцию суставных тканей, что облегчает внедрение инфекции. Суставной протез, суставные пункции и различные хирургические вмешательства на суставах, даже успешно проведенные – все это повышает риск развития септического артрита. Повреждения кожи при ранениях сустава служат входными воротами для инфекции, вызывающей артрит.
Таким образом, инфекция в сустав может проникать гематогенно, лимфогенно (с током крови и лимфы) из отдаленных инфекционных очагов, или проникать непосредственно в сустав при повреждениях. Инфекция, попав в полость сустава, начинает вырабатывать токсины. Эти токсины вызывают лизис (разрушение тканей), и способствуют выделению тканевых биологически активных веществ, запускающих каскад местных и общих воспалительных реакций.
Симптомы
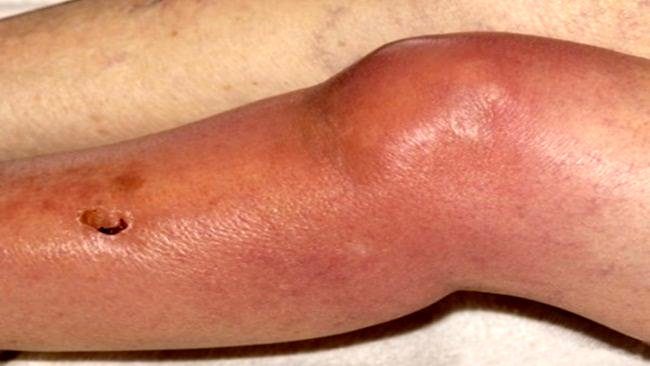
В большинстве случаев септический артрит начинается резко, и протекает бурно. Имеются все признаки, типичные для суставного воспаления:
- интенсивная боль,
- отечность околосуставных тканей,
- скопление жидкости в суставной полости, из-за чего сустав увеличивается в размерах.
Боль усиливается при движениях или при механической нагрузке на сустав. Кожа в проекции воспаленного сустава покрасневшая (гиперемирована), ее температура повышена.
Помимо артрита имеются и общие симптомы:
- лихорадка до 39-400С,
- резкая слабость,
- проливной пот,
- тошнота, у детей – рвота.
На различных участках кожи имеется узелковая сыпь или пустулы (маленькие полости), заполнены кровянистым содержимым. Кожные проявления в большей степени характерны для гонококкового артрита, который развивается спустя несколько суток поле инфицирования.
Септический артрит в большинствеслучаев имеет характер моноартрита. Причем воспаляется крупный сустав – коленный или тазобедренный. В последующем в воспалительный процесс вовлекаются и другие суставы.
У лиц, страдающих ревматоидным артритом, у детей, у наркоманов процесс изначально может иметь характер полиартрита с поражением мелких суставовкистей, стоп, а также локтевых, лучевых и голеностопных суставов.
У ослабленных и пожилых пациентов, наркоманов клиническая картина артрита стерта, общие проявления слабо выражены или отсутствуют, артрит принимает хроническое течение.
Наряду с суставными структурами часто страдают околосуставные мягкие ткани, близлежащие сухожилия и сухожильные фиброзные влагалища (теносиновит). Суставной хрящ и расположенная под ним костная ткань подвергаются деструкции, вследствие чего формируются подвывихи.
Особенно опасны в этом плане стафилококковые артриты. Золотистый стафилококк вызывает деструктивные изменения в суставе буквально в течение нескольких дней.
При неблагоприятном течении септического артрита формируются некротические очаги в мышцах, на коже и в подкожном слое. Развивается полиорганная недостаточность с нарушениями функции сердца, легких, печени и почек, которые принимают необратимый характер.
Диагностика и лечение
Диагностика артрита осуществляется на основе характерных клинических проявлений и данных лабораторного исследования. В качестве материала для исследования берут кровь пациента или воспалительную суставную жидкость, полученную посредством пункции сустава.
Для идентификации возбудителя проводят микроскопические и иммунологические исследования, полимеразную цепную реакцию, позволяющую обнаружит инфекционный агент по ДНК. Рентгенография суставов на ранних стадиях малоинформативна, но компьютерная томография и ядерный магнитный резонанс могут быть более полезными в плане диагностики суставных изменений.
В основе лечения септических артритов — антибактериальная терапия. Ответы анализов приходят спустя несколько дней. Поэтому в первое время назначают мощные антибиотики (пенициллины, аминогликозиды, фторхинолоны, цефалоспорины) в комбинации из 2-3 препаратов. После получения результата анализов антибактериальную терапию корригируют. Антибиотики могут вводиться и внутрь суставной полости после ее пункции и удаления воспалительного выпота.
В дополнение к антибиотикам назначаются нестероидные противовоспалительные средства в гелях и в мазях. А вот стероидные гормоны, используемые при других артритах, в данном случае крайне нежелательны.
Среди других лечебных мероприятий — снятие интоксикации, укрепление защитных сил организма, улучшение функции внутренних органов. Для этого проводят инфузионную терапию (массивное внутривенное вливание растворов), назначают иммуностимуляторы, витамины.
На момент лечения острой стадии септического артрита необходимо соблюдать строгий постельный режим с исключением нагрузки на воспаленные суставы. После устранения инфекционного воспаления и явлений острого артрита приступают к восстановительному лечению, включающему в себя массаж, физиотерапевтические процедуры и лечебную гимнастику.
Ювенильный идиопатический
Ювенильный идиопатический артрит (далее – ЮИА) – это заболевание, ведущим проявлением которого является суставное воспаление в детском и юношеском возрасте (лат. ювенилис – молодой, юный).
Диагноз ЮИА ставится в тех случаях, когда хронический артрит начинается до 16-летнего возраста, и длится не менее 6 месяцев.
Этиология и патогенез
Термин «идиопатический» в названии данного заболевания означает, что его точная причина неизвестна, и все другие системные суставные заболевания (ревматизм, ревматоидный артрит) исключены. Вместе с тем, по своему аутоиммунному механизму и системному характеру ЮИА имеет сходство с данными заболеваниями.
Подтверждением в пользу аутоиммунного механизма ЮИА служит факт наличия ревматоидного фактора в крови у многих (но не у всех) пациентов, а также наличие патологически измененного гена HLA, обнаруживаемого в ходе генетических исследований.
В зависимости от наличия или отсутствия ревматоидного фактора ЮИА принято делить на серонегативный и на серопозитивный. Ревматоидный фактор – это не что иное как антитела к собственным тканям (аутоантитела), в составе иммунных комплексов повреждающие соединительнотканные структуры внутренних органов, синовиальную оболочку, суставной хрящ.
Считается, что аутоиммунные реакции – это следствие несостоятельности иммунитета, обусловленной мутациями гена HLA. Предполагают, что пусковым фактором развития аутоиммунного процесса является перенесенная накануне бактериальная или вирусная инфекция.
Эпидемиология
Частота заболеваемости – от 2 до 20 случаев на 10 тыс. детского населения. Мальчики и девочки болеют в равной степени.
Симптомы
Клиническая картина ЮИА складывается из суставных и системных проявлений. Проявления сходны с таковым при ревматоидном артрите.
Это увеличение сустава в размерах из-за скопления экссудата и отека околосуставных тканей, суставная боль, повышение кожной температуры в области воспаленного сустава. Двигательные ограничения имеют характер утренней скованности, которая проходит в течение дня.
Среди системных проявлений ЮИА – лихорадка, сопровождающаяся розовой кожной сыпью. В редких случаях кожные изменения принимают характер псориаза с наличием восковидных бляшек или сливных красных пятен, возвышающихся над кожей.
Со стороны внутренних органов системные поражения характеризуются полисерозитами (перикардитами, плевритами), увеличением печени и селезенки (гепатоспленомегалией), увеличением размеров лимфоузлов.
Извращение белкового синтеза при нарушении функции печени приводит к образованию белка амилоида, который откладывается в почках, приводя к почечной недостаточности. Поражение глаз при ЮИА имеет характер иридоциклита и увеита – воспаления радужной и сосудистой оболочки, ресничного тела.
В зависимости от количества и характера воспаленных суставов, наличия ревматоидного фактора и системных проявлений выделяют следующие клинические варианты ЮИА:
- Системный. Сочетание системных проявлений с полиартритом – воспалением 5 и более суставов. В ряде случаев системные проявления отмечаются без полиартрита, что указывает на относительно доброкачественный вариант заболевания.
- Серопозитивный полиартрит. Множественное воспаление 5 и более суставов с наличием ревматоидного фактора. Поражаются преимущественно мелкие суставы кистей и стоп. Редкий вариант, отмечается не более чем у 5% пациентов.
- Серонегативный полиартрит. Артрит 5 и более суставов, и отсутствие ревматоидного фактора. Отмечается у 15-20% пациентов.
- Олигоартрит. Поражение менее 4 суставов. Чаще всего он носит асимметричный характер с вовлечением крупных и средних суставов конечностей – коленных, голеностопных, плечевых, локтевых. Часто воспалительный процесс отмечается в межпозвонковых сочленениях шейного отдела, что приводит к ограничению подвижности шеи. В большинстве случаев развивается у маленьких детей до 6 лет, преимущественно у девочек. На долю олигоартрита приходится 50% пациентов с ЮИА. Иногда болезнь протекает по типу моноартрита с воспалением в каком-либо одном суставе, чаще всего – в коленном. Разновидностью олигоартрита является распространяющийся олигоартрит, когда вначале количество воспаленных суставов не велико, но спустя 6 месяцев увеличивается, и превышает 5.
- Псориатический артрит. Сочетание артрита с псориазом.
- Артрит с энтезитом. Олигоартрит нижних конечностей в сочетании с воспалительными изменениями места прикрепления сухожилия к костной ткани. Проявляется болью в подошвенной части стопы. Болеют преимущественно мальчики 7-8 лет. Помимо суставных проявлений этот вариант характеризуется увеитом, светобоязнью, слезотечением.
Течение ЮИА так же вариабельно, как и его проявления. При слабой активности воспаления и своевременно начатой и адекватной терапии симптомы регрессируют, и маленький пациент взрослеет и живет полноценной жизнью. Однако так происходит не всегда.
Длительное хроническое воспаление приводит к деструктивным изменениям в суставе и к замещению хряща соединительной тканью с исходом в анкилоз – полную неподвижность сустава.
Особо тяжело сказывается артрит на растущих костях, и проявляется деформацией кистей и стоп, непропорциональной длиной конечностей, односторонним укорочением конечности. Эти изменения опорно-двигательного аппарата служат причиной детской инвалидности.
Диагностика
В анализах крови определяется анемия и лейкоцитоз, увеличенная СОЭ. Среди непостоянных признаков — С-реактивный белок (показатель острого воспаления), наличие ревматоидного фактора и высокий титр антител-иммуноглобулинов.
Рентгендиагностика на ранних стадиях малоинформативна. При длительном хроническом течении артрита отмечается деформация суставов и костей, сужение суставных щелей, анкилоз и остеопороз (снижение плотности костей).
Лечение
Специфического лечения ЮИА нет. Так же, как и при других системных заболеваниях, назначаются препараты базисной терапии для угнетения аутоиммунных процессов. В дополнение к ним идут нестероидные противовоспалительные средства и кортикостероиды.
Лекарства последней группы можно вводить в суставную полость. При необратимых деформирующих изменениях суставов единственный выход – ортопедические пластические операции различной сложности вплоть до замены разрушенного сустава эндопротезом.
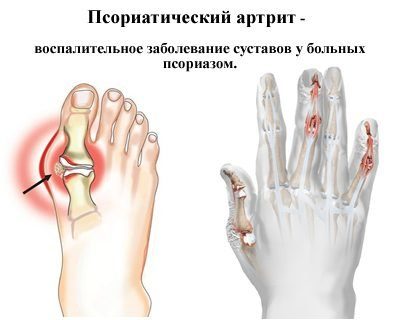
Псориатический
Псориаз относит к группе дерматозов – кожных заболеваний. Ведущим проявлением данного заболевания является патологическая сыпь в виде светло-серых бляшек, которые подобно каплям стеарина легко соскабливаются с поверхности кожи (симптом стеариновой свечи).
При соскабливании обнажается кровоточащая кожная поверхность (симптом кровяной росы). В результате прогрессирования кожного воспалительного процесса бляшки краснеют, увеличиваются в размерах, сливаются между собой в обширные очаги неправильной формы ярко красного цвета, образно именуемые розами дьявола.
Среди других проявлений данного заболевания – воспаление суставов, именуемое псориатическим артритом.
Эпидемиология
Псориазом болеют около 2-3 % населения. Пик заболеваемости приходится на возрастную группу от 20 до 50 лет. Мужчины и женщины болеют в одинаковой степени.
Частота псориатического артрита среди пациентов по разным данным составляет от 10 до 75%. По-видимому, такой широкий разбег статистических данных обусловлен недостаточной изученностью псориаза и его проявлений.
Этиология и патогенез
Точные причины появления псориаза до сих пор не установлены. Среди факторов, которые могут послужить толчком к возникновению псориаза:
- Бактериальные или вирусные инфекции;
- Стрессы;
- Изменения климата;
- Прием некоторых лекарств, в частности – бета-блокаторов, антидепрессантов, противосудорожных и противомалярийных средств;
- Травмы кожи и подкожной клетчатки – ушибы, раны, ссадины;
- Воздействие на кожу косметики, средств бытовой химии;
- Наличие тяжело протекающих хронических заболеваний внутренних органов;
- Изменения гормонального фона.
Для того чтобы эти неблагоприятные внешние и внутренние факторы привели к заболеванию, необходимо еще одно условие: слабость и несостоятельность иммунитета.
Предполагают, что в основе иммунной несостоятельности лежит мутация гена HLA, ответственного за полноценный иммунный ответ.
Это приводит к формированию аутоиммунного механизма, при котором кожа и суставные ткани поражаются собственными антителами — аутоантителами.
Но это лишь предположение. Косвенным подтверждением верности этого предположения служит повышенный уровень противомикробных и противовирусных антител и аутоантител к клеткам кожи в крови у пациентов.
В пользу генетической теории говорит повышенный уровень заболеваемости псориазом среди ближайших родственников.
Так или иначе, но поверхностные слои кожи инфильтрируются лимфоцитами и макрофагами. Клетки рогового слоя (кератоциты) начинают усиленно делиться, но связи между ними ослабевают.
По своей структуре кожа напоминает высокую, но бездарно сложенную стену, которая разрушается при малейшем внешнем воздействии.
Негативные изменения в суставах проявляются поверхностным синовитом – воспалением синовиальной оболочки, изнутри выстилающей суставную полость.
Наряду с синовиальной оболочкой повреждается суставной хрящ, и даже расположенная под ним костная ткань суставных поверхностей.
Впоследствии на месте поврежденных тканей откладывается белок фибрин, разрастается фиброзная соединительная ткань, формируются остеофиты — патологические разрастания, имеющие вид костных наростов.
В поздних стадиях суставы необратимо деформируются, движения в них полностью или частично утрачиваются.
Симптомы
Артритические изменения при псориазе могут развиваться одновременно с кожными симптомами, или даже предшествовать им, что отмечается у 10-25% пациентов. Причем временной промежуток от артрита до дерматоза в отдельных случаях может составлять несколько лет.
Существует ряд клинических вариантов суставного воспаления при псориазе:
- Симметричный полиартрит. Воспаляются мелкие суставы кистей и стоп. Отмечается отечность, болезненность и утренняя скованность, из-за чего болезнь напоминает ревматоидный артрит.
- Асимметричный моно или олигоартрит. Болезнь также напоминает некоторые клинические варианты ревматоидного артрита. Поражается, как правило, суставы среднего или крупного калибра: коленные, голеностопные, иногда – тазобедренные.
- Анкилозирующий спондилоартроз. Утрата подвижности между позвонками в шейном и пояснично-крестцовом сочленении.
- Артрит дистальных межфаланговых (между средней и ногтевой фалангой) суставов. В большинстве случаев развивается в 1-м пальце стопы. Деформация пальца в данном случае именуется редискообразной из-за выраженного отека мягких тканей и синюшности кожи. При дистальном межфаланговом артрите ногтевые пластинки подвергаются деструктивным изменениям.
- Осевой артрит. Артрит межфаланговых и пястнофалангового сочленения в пальце сопровождается его отеком и покраснением кожи. Такие пальцы при псориазе именуют пальцами-сосисками.
- Мутилирующий (обезображивающий) артрит. Воспаление суставов кисти в данном случае имеет множественный хаотичный и асимметричный характер. Множественные подвывихи, анкилозы, укорочение пальцев вследствие разрушения костной ткани фаланг – все это приводит к выраженной деформации кисти и к необратимой утрате двигательных функций. Аналогичные изменения формируются в стопах. К счастью, этот наиболее тяжелый вариант встречается лишь у 5% пациентов, страдающих псориатическим артритом.
Помимо кожи и суставов при псориазе страдают глаза, внутренние органы – сердце, желудочно-кишечный тракт, почки. Системный характер псориаза дополнительно свидетельствует о его аутоиммунной природе.
Диагностика
Специфических диагностических критериев псориаза и псориатического артрита пока не существует. Для оценки воспалительного процесса прибегают к общему анализу и иммунодиагностике крови, лабораторному исследованию синовиальной жидкости, взятой в ходе пункции воспаленного сустава.
Артритические изменения, деструкция суставов и прилегающих участков костной ткани выявляются посредством рентгенографии.
Лечение
Лечение артрита проводят параллельно с лечением основного заболевания – псориаза. При этом используются следующие группы препаратов:
- Нестероидные противовоспалительные средства;
- Стероидные гормоны;
- Цитостатики;
- Препараты детоксикации – энтеросорбенты, для очистки кишечника, растворы для внутривенных вливаний.
Кроме того, в лечение данного заболевания хорошо зарекомендовал себя такой метод как ПУВА-терапия. Это ультрафиолетовое облучение кожи совместно с приемом внутрь или нанесением на кожу веществ-псораленов, повышающих кожную чувствительность к ультрафиолету.
Некоторые лекарственные группы, в частности, НПВС, цитостатики, и стероидные гормоны оказываются полезными и при сопутствующем артрите. Они уменьшают боль, воспаление и клеточное повреждение.
Кроме того, при псориатическом артрите показаны физиотерапевтические процедуры, массаж, лечебная физкультура.
Правда, все эти методы допустимы лишь в отсутствие активной фазы воспаления и тяжелых деструктивных изменений.
Лечение псориаза и псориатического артрита проводится на фоне низкокалорийной диеты с ограничением поваренной соли, животных жиров и легкоусваиваемых углеводов.
Дорогие друзья. Данный материал не является медицинским советом, за диагнозом и способом лечения, обратитесь к специалисту для консультации.